今日は内科緊急の一つである発熱性好中球減少症(Febrile Neutoropenia:FN)についてお話します
大きく知見が変わったわけではありませんが、最近復習する機会があったので備忘録として記載しておこうと思います
定義
発熱:1回の口腔温が38.3度以上 or 38.0度以上の体温が1時間持続
定義:絶対好中球数(ANC)が500/mm3未満か48時間以内に500/mm3未満になると予想される状態
定義に「発熱性」と含まれていますが、早速これが要注意です
まず熱の測り方ですが、日本では腋窩温が一般的ですが海外では口腔温がメジャーです
そのため腋窩温の記載はなく、日本のガイドラインには目安として「37.5度」と示されています
ただ腋窩温はとっても不正確で、熱感あるのに汗だったりちょっと浮いてたりで測定できていないこともよくあります
また重篤な感染症の際には、熱を出す力も無くなり低体温になることもあります
そのため「好中球少ないけど、体温は36.9度だから大丈夫!」とするのは危険な可能性が高いです
そもそもFNを疑われて検査している時点で、熱が仮に無くても具合悪いはずですからね
基本的にFNは死亡率が極めて高い状態なので、疑わしきはFNに準じての治療で構わないと思います
リスク評価
どんな疾患でも言われていますが、ここがとても大事です
FNで最も有名なガイドラインはInfectious Diseases Society of American(IDSA) 2011ですが、2018にIDSAとAmerican Society of Clinical Oncology(ASCO)が合同で出したものがリスク評価についてはより詳細に記載されています
まず大前提として、FNであればどんなリスク評価だろうと遅滞ない抗菌薬投与が必要とされています
ですのでFNと認識すれば、即座に感染源を想定し培養提出の上で抗菌薬を開始します
続いてリスク評価ですが大きく3つのスコアがあります
①臨床判断基準各臓器ごとの症状有無を確認します
失神、貧血、意識障害、腹痛、下痢、乏尿などがあればアウトです
あるいは抗菌薬先行投与や臓器特異的感染兆候が明らか(肺炎っぽい下気道症状やUTIっぽい尿路症状や叩打痛)な場合も症状ありとしてアウト、高リスクになります
②MASCCスコア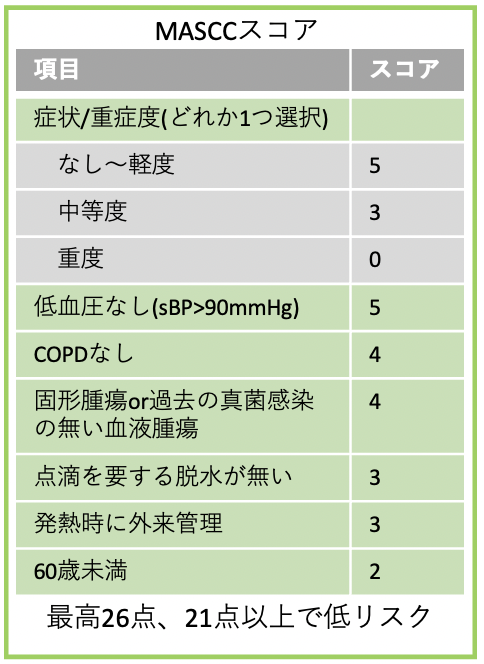
上記の通りで、最高は26点、21点以上で低リスクになります
③Talcott’s分類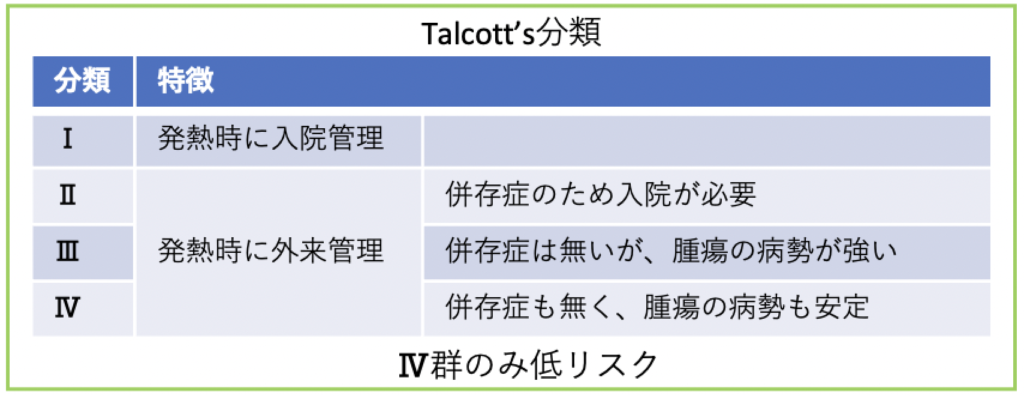
入院中か外来管理中か、併存症や腫瘍の病勢についてのスコアです
以上、3つのスコアが挙げられていましたが、かなり煩雑ですね
大事なことは「どれか一つでも高リスクに該当すればアウト」ということです
つまりこれらに全く該当しなかった場合にのみ低リスクとして次のフローに進みます
実臨床では①の臨床判断基準で99%が該当すると思います
本当にFNではあるけどとっても元気で検査異常なし、って人だけが低リスク群に振り分けられる訳です
なので予定外来でたまたま見つかった、とかでなければあり得ないですね
そしてそこからさらに低リスクの中でも原疾患が固形腫瘍か非固形腫瘍かで場合分けします
i)固形腫瘍CISNEスコアを評価します
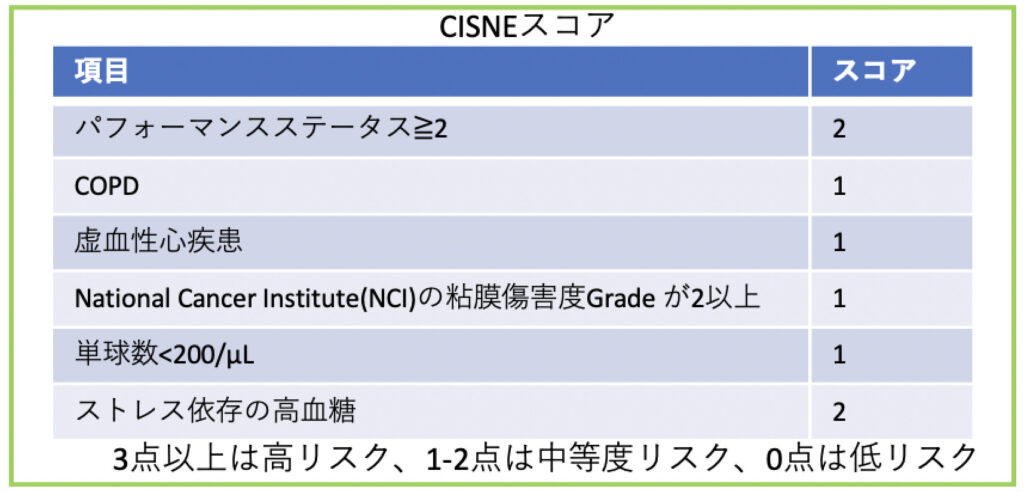
3点以上は高リスクとして入院治療に
2点以下の場合には社会背景(家族がいるか、有事に病院にすぐ再来できるかetc)に応じて評価します
ii)非固形腫瘍社会背景のみ評価し外来治療も考慮します
つまり低リスクとされた中でも背景が固形腫瘍の場合にはPSや併存症などに応じて入院治療が好ましいとされています
まとめると外来治療で良いのは
「全くの無症状で臓器障害なし、元気で原疾患の病勢も落ち着いていて併存症も無しの社会背景も懸念の無い若年者」
になります
・・・まあ、無理ですね
今まで見てきたFNで外来治療に出来た人はいません
原則、高リスクとして介入することになると思います
治療
必要な検査を速やかに行い、なるべく早くの抗菌薬投与が好ましいとされています
SSCG2021でも敗血症と分かれば認識から1時間以内の投与が推奨されていますが、これも可能なだけ早く(immediatelyと記載)です
なおFNに関してはIDSA2011には2時間以内と記載されていますが、ASCO/IDSA2018では1時間以内と改められています
ただこちらの根拠論文や引用論文にも30分以内に投与した方が死亡率が良かったとするものもあり、当然ですが59分で投与するより5分で投与した方が良いことが示唆されています
なので○時間以内、にこだわりすぎず必要な検査を速やかに行い、最速で感染症治療を行うことが重要です
また抗菌薬選択についてはPseudomonas aeruginosa感染による死亡率が高いため、最低でも抗緑膿菌活性のある抗菌薬選択が必要です
あとはMRSA coverをするか、抗真菌薬を投与するかが悩みどころかと思います
MRSAについてはMRSAが起因菌として想定される(喀痰グラム染色でGPC++、長期留置カテetc)場合やショック状態の場合には当初より抗緑膿菌薬との併用が好ましいでしょう
一方で抗真菌薬については抗菌薬投与を行なっても治療が奏効しない場合に侵襲性真菌感染症の評価を行なった上で投与を検討します
治療期間については感染臓器に応じた一般的な治療期間でよく、原因不明の場合には解熱かつ好中球減少が改善するまでは投与を継続します
終わりに
さていかがでしょうか
複雑ではありますが、大枠はこのようになっています
FNはショックであれば院内死亡率が50%を超えるとされる、内科の超緊急疾患です
ただFNって意外とwalk inで来院して、遠目にはケロッとしていることもあり若手の先生には「ほんとにそんな重症なの?」って思われがちです
でも皆さんSTEMIがきたら慌てますよね?
・・・実は死亡率はFNの方が遥かに高いんです
基本戦略は「リスクを認識した上で速やかに抗菌薬投与に代表される通常の感染症治療を行う」ことに尽きます
是非、日々の診療の参考にしてみてください
ではでは
参考文献
1)Alison G Freifeld, Eric J Bow, Kent A Sepkowitz, et al.
Clinical practice guideline for the use of antimicrobial agents in neutropenic patients with cancer: 2010 update by the infectious diseases society of America
Clin Infect Dis. 2011 Feb 15;52(4):e56-93. PMID:21258094
2) Randy A Taplitz, Erin B Kennedy, Eric J Bow, et al.
Outpatient Management of Fever and Neutropenia in Adults Treated for Malignancy: American Society of Clinical Oncology and Infectious Diseases Society of America Clinical Practice Guideline Update
J Clin Oncol. 2018 May 10;36(14):1443-1453. PMID:29461916



コメント