本日は2023年のIDSAより発表されたICUでの発熱評価についてのガイドラインを読んでいこうと思います。
ICUでの発熱は頻度が多いですが、なんとなく培養とって終わってしまうことも少なくないのではないでしょうか。
今回はその時の評価介入の根拠になる一本です。
かなりの量になるため、前半と後半に分けてみようと思います。
2022 ESC Guidelines on cardio-oncology developed in collaboration with the European Hematology Association (EHA), the European Society for Therapeutic Radiology and Oncology (ESTRO) and the International Cardio-Oncology Society (IC-OS)
Alexander R Lyon, Teresa López-Fernández, Liam S Couch, et al.
Eur Heart J. 2022 Nov 1;43(41):4229-4361.
発熱はしばしば感染の早期指標となる。今回はInfectious Diseases Society of America and Society(IDSA)とSociety of Critical Care Medicine(SCCM)から2008年に出されたガイドラインの刷新版となり、GRADEシステムを用いている。今回は24の推奨事項が発表された。
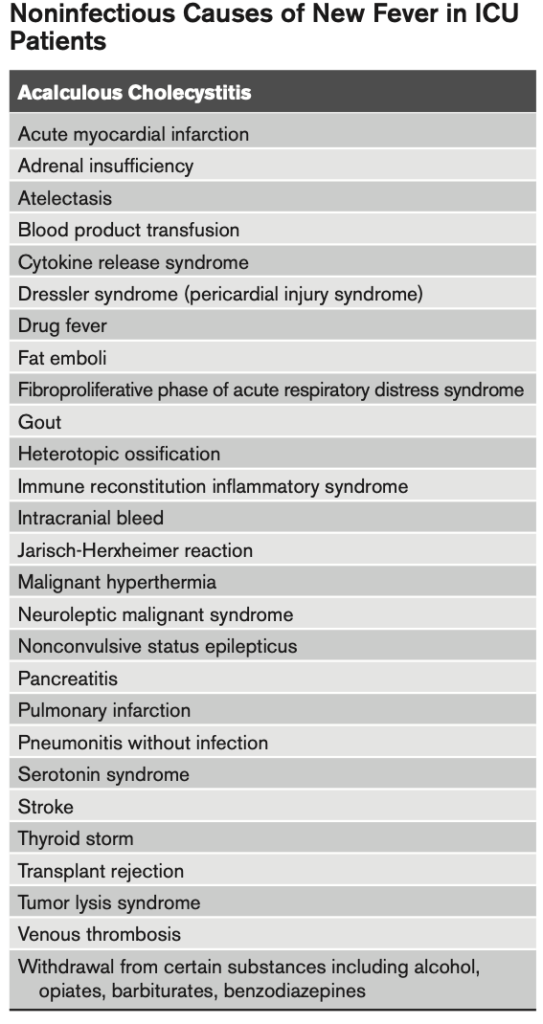
発熱の原因として表のような非感染性のものもあるが、早期に介入するメリットが大きいため今回のガイドラインは主に感染症を焦点としている。
正常体温は年齢、性別や日内変動、測定部位などによって変わってくる。ヒトは10年経過するごとに正常体温が0.03℃ずつ低下していくことが示されている。
CDCでの発熱の定義は38℃を超えることとしている。SCCMとIDSAは以前にICU患者の発熱を38.3℃以上と定義した。
推奨事項
1.体温測定には肺動脈カテーテル、膀胱カテーテル、食道バルーンなどの深部温が推奨される。これらが無ければ信頼性の低い腋窩や鼓膜温よりは口腔内または直腸温を使用することを推奨する。
2.発熱している重症患者に対して、ルーチンでの解熱薬の使用を避けることを推奨する。
3.体温を下げることでの快適さを重視すべき発熱している重症患者には、非薬理学的方法よりも解熱剤を使用することを推奨する。
ICUにおいて生理学的予備脳が限られている患者の場合には、代謝を落とすため解熱させることがある。体温管理により体温は下がったが、院内死亡率は改善しなかった。ただ患者や家族が症状改善のために解熱させることを重視する症例では、解熱剤を使用することを支持する弱い勧告を出した。
4.ICUにいて発熱した患者には胸部Xpを推奨する。
ICUにおける発熱患者での胸部Xpの意義を調べたRCTは存在しない。ただ低コストで侵襲性も低い検査であり、肺炎は発熱の一般的な原因であるため理にかなっている。
明確な代替診断があれば行う必要がなく、陽性的中率が低い点にも注意。
5.直近で胸部、腹部または骨盤の手術を受けた患者の場合には原因がすぐに特定されない場合には、CTを実施することを推奨する。
CTの診断価値を推奨するエビデンスはない。ただ術後数日してからの初回の発熱で、原因が分からなければCTをとるのは合理的とコンセンサスが得られた。移動リスクと相談して、CTによりドレナージ可能な熱源を特定できる可能性があるため検討される。
6.他の検査で熱源が同定されなく移送リスクに耐えられるなら、FDG-PET CTを推奨する。
7.熱源が定まっていない患者に対するWBCスキャンの使用は推奨する根拠がない。
研究によっては核画像検査の価値を評価しており、高い感度特異度を誇る。ただデータは小規模で限られている。
8.発熱があり腹部症状や肝機能異常がなく、直近での腹部手術歴が無いならルーチンでの腹部超音波検査を行わないことを推奨する。
9.発熱があり直近で腹部手術を受けた、あるいは腹部症状がある(身体所見、エコー所見、肝酵素やビリルビンの上昇)患者にはベッドサイドでのofficial腹部エコー検査を実施することを推奨する。
POCUSは利用可能なら使用を推奨するが、重症患者の発熱の評価については検討されていない。評価が限定的であるため、CTを行うかエコーを行うかは状況による。腹部エコーでは胆嚢炎、胆石症、肝臓や腎臓の膿瘍、消化管穿孔、腹水、虫垂炎を診断できる可能性がある。
10.発熱と胸部Xpの異常を伴う重症患者なら、胸水や肺エコー所見の知識があるならベッドサイドで胸部超音波を施行することを推奨する。
11.胸部Xpに異常がない発熱患者に対する胸部ベッドサイド超音波検査の使用を推奨するには根拠がない。
救急では呼吸不全や肺炎の疑いに対する使用が評価されている。ただ発熱のみを目的とした研究は存在しない。超音波による検査は胸水や隔壁形成を特定し、必要に応じて穿刺もできる。ただCTのように肺全体を画像化することができず、呼吸器を装着しているとさらに評価は限定的になる。そのため使用は症例に応じて検討される。
12.原因のない発熱があり中心静脈カテーテルが留置されているICU患者なら、陽性までの時間差を計算できるようにカテーテルと末梢から採取した血液培養を同時に提出することを推奨する。
一般的に中心静脈カテーテルで採取された血液培養はコンタミ率が高いため避けるべき。コンタミは不要な抗菌薬の過剰使用に繋がる。コンタミ率を減らす工夫として、古いコネクタを外して新しいものにしてから培養を提出することが挙げられる。培養陽性までの時間差を使用してカテーテル関連菌血症を定義する。具体的にはカテーテル検体が2時間以上早く陽性になれば、カテーテル関連菌血症の診断が支持される。
13.ICUにいる発熱患者で中心静脈カテーテル培養が必要な場合には、少なくとも2つ以上のルーメンからの検体提出を推奨する。
中心静脈カテーテルを介して採取された血液培養検体は末梢静脈穿刺検体よりコンタミ率が高くなる。しかし多くの患者では複数回の末梢静脈穿刺が困難であり、すべてのカテーテルの管腔から血液培養を採取する必要があるとされた。
いかがでしたでしょうか。前半は比較的、普段のプラクティスに近いような印象を受けました。
一部、ルーチンで腹部エコーとかはしなくていいとか少し日常診療とのズレを感じましたが、皆様はいかがでしょうか。
確かに腹部所見が全くなければ不要なんでしょうが、自分は何となく確認したくなることがあります。
この辺はきっと「less is more」という最近の概念に反しているのでしょう。自省します。
また来週に後半をお送りしますので、楽しみにお待ちください。
ではでは


コメント