今回はCQ3.初期蘇生・循環作動薬についてコメントしていこうと思います。

CQ3-1:敗血症の初期蘇生における組織低灌流の指標は?
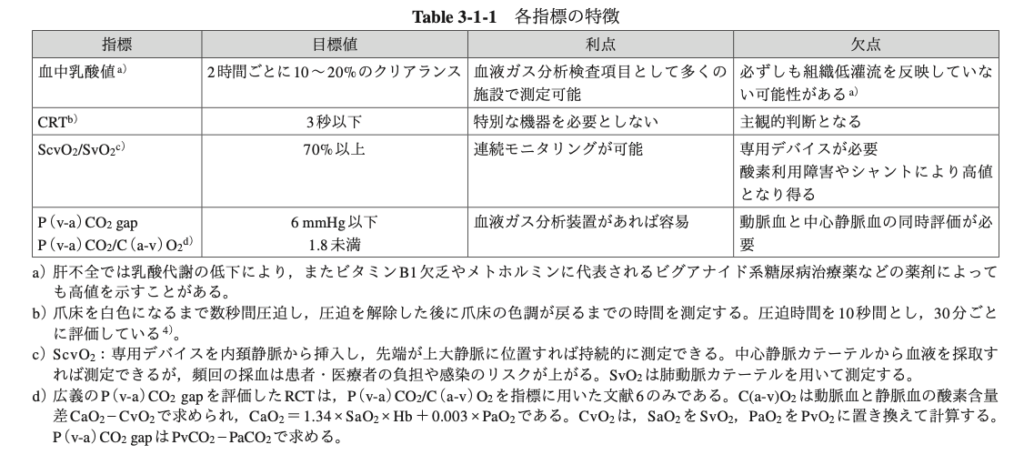
ここでは主に乳酸値と毛細血管再充満時間(capillary refill time: CRT)が挙げられています。
どちらも非常に重要な指標ですので、全くもって同意です。
やはり乳酸値は定量的な評価になるので、臨床現場でもよく使われています。
ですが必ずしも低還流でなくとも上がることがあるので、その評価ができないといけません。
これは「酸素需給バランスの乱れ」があるかどうかに尽きるのですが、機会がある時にお話しようと思います。
簡単にいうと乳酸値が高かろうと低かろうと、需給バランスが乱れている所見(いわゆるショック兆候)があればダメだし、なければ大丈夫なことが多いという意味です。
このショック兆候とは「ショックの窓」とも表現されますが、脳、腎臓、皮膚の循環不全症状が出ることです。
脳であれば意識レベル低下(表現系として不穏になることもあります)、腎臓であれば尿量低下、皮膚であれば網状皮斑(mottlingやlivedo)が大事です。
そして同様に評価すべきなのがCRTです。
自分は必ず全例で見ていますし、すごく参考になると思っています。
なので両者をうまく併用して評価することが大事ですね。
またCO2 gapなども記載されていますが、こちらは中心静脈血を取らなければいけないのでハードルがやや高めです。
どちらかといえば蘇生を続けて乳酸などの解釈に悩む時に、指標を増やすという意味で確認するという位置付けかと思います。
ただ先日、敗血症ではありませんがCO2 gapまで保たれていたのに、NOMIを起こしてしまった症例を経験し、所見に絶対はないということを改めて突きつけられました。
本当に医学とは奥深い学問ですね。
CQ3-2:敗血症に対する初期蘇生において、心臓超音波検査による心機能・循環血液量評価を行うか?
ついに超音波の記載が出ましたね。
ショックであれば必須と言えるでしょう。
感染症+ショックと言っても色々な病態があります。
例えば
食事取れていない→循環血漿量減少性ショック
発熱で末梢が開く→血液分布異常性ショック
心機能が低下する→敗血症性心筋症による心原性ショック
感染契機に心嚢水貯留→閉塞性ショック
といった具合で、どんな病型もとりえます。
この評価のためにはRUSH examでのエコー評価は必須です。
詳しくは過去記事をご参照ください。
CQ3-4:敗血症に対する初期輸液にどの輸液製剤を用いるか?
基本的には晶質液で良いと思います。
やはり生理食塩液は高クロール性の代謝性アシドーシスをきたし、急性腎障害のリスクを高めるとされるため避けておくのが無難でしょう。
蘇生で使うシチュエーションは極端な高K血症や頭部外傷などの神経集中治療領域に限られると思います。
また悪者扱いされがちな等張アルブミン製剤(4-5%)については、晶質液の投与量が多くなる時には使用しても良いと言われています。
こちらも困った時に使うことはありますね。
ただ自分もここまでとは思っていなかったのですが、アルブミン製剤は4000-5000円/250mlでリンゲル液や生食が250円くらいと超高価です。
医療経済を考えると、無駄に使用することは避けるべきでしょう。
人工膠質液(日本ではボルベン®︎のみ)は900円/500mlと晶質液よりは3-4倍高く、使用も推奨されていません。
こちらも知りませんでしたが、2023年にはボルベンの添付文書が改定され重度の敗血症患者には「患者の状態を悪化させる恐れがある」として禁忌扱いになったようです。
敗血症に限らず、もう出番は無いのではと思います。
CQ3-5:敗血症に対する初期輸液の速度や投与量は?
一つの目安は30ml/kgで良いと思います。
ただしあくまで目安と考えることが大事です。
昨今は輸液制限のトレンドがあり、今までならきちんと入っていた輸液が入らなくなることを経験します。
きちんと必要な輸液は入れておくようにしたいですね。
CQ3-6:敗血症の初期蘇生において、早期に血管収縮薬を使用するか?
上に関連しますが、入れても入れても循環が保てない時には無理せず早期に血管収縮薬を開始すべきです。
特に末梢ルートから投与することに抵抗がある人が一定数いるのですが、循環を保つことが優先ですので全く気にせずで良いと思います。
自分は翌朝くらいになっても必要ならCV入れるくらい気にしていません。
もちろん必要量とかにもよりますけれども。
CQ3-7:敗血症性ショックに対して、血管収縮薬をどのように使用するか?
こちらはまずノルアドレナリンで異論はないと思います。
SSCGでも第一選択とされています。
今はあまりドパミンを使用することはありませんが、不慣れな施設ではパック製剤ですぐに使えるので便利です。
目くじら立てずにまずは蘇生が優先ですので、ノルアドレナリンがすぐ出てこないならとりあえずドパミンでも良いと思います。
昔ノルアドレナリンを口頭指示で作ってもらったら、3mg+50mlで53mlくらいのものが出てきて後悔しました。
しかもシリンジポンプでなく輸液ポンプで。
現場スタッフの状況に応じて、何が正しいかは変わるという良い学びになりました。
ピトレシンのタイミングは意見が分かれるところです。
残念ながら本邦では保険適応でもないので、自分はノルアドレナリン0.25γくらいから足すようにしています。
詳細はこちらの過去記事を参照ください。
CQ3-11:重度の代謝性アシドーシス(pH≦ 7.2)を伴う敗血症に対して、重炭酸ナトリウムの静脈投与を行うか?
こちらはかなり語弊を生みそうですね。
入れるのはあくまでも「AG非開大性の代謝性アシドーシス」に限られると思います。
まさかpH≦ 7.2の乳酸アシドーシスにメイロン使う施設はないと思いますが。。。
これもどこかで別途単独の記事にしておこうと思います。
さて、いかがでしょうか。
なかなか掘り下げた方が良い項目も多いですね。
ぜひご意見あれば教えてください。
本日はこの辺で、ではでは。


コメント