本日は少し古いのですが、有名なBMJの糖尿病性ケトアシドーシス(Diabetic ketoacidosis: DKA)と高浸透圧高血糖症候群(Hyperosmolar hyperglycemic syndrome: HHS)についてのレビューを読んでいこうと思います。
DKAはインスリン、HHSは輸液がメイン治療になるが、インスリンに飛び付かずまずは初期蘇生をきちんと行う
血糖下げすぎると脳浮腫などのリスクもあるので注意
Diabetic ketoacidosis and hyperosmolar hyperglycemic syndrome: review of acute decompensated diabetes in adult patients
Esra Karslioglu French, Amy C Donihi, Mary T Korytkowski.
BMJ. 2019 May 29:365:l1114.
総論
DKAとHHSは1型ないし2型糖尿病患者に発生する致死的な病態である。
DKAは高血糖(または糖尿病の診断)、代謝性アシドーシス、ケトン血症の3つ、HHSは重度の高血糖、高い血清浸透圧、脱水の3つにより定義される。
これらは多くの場合で重複している。
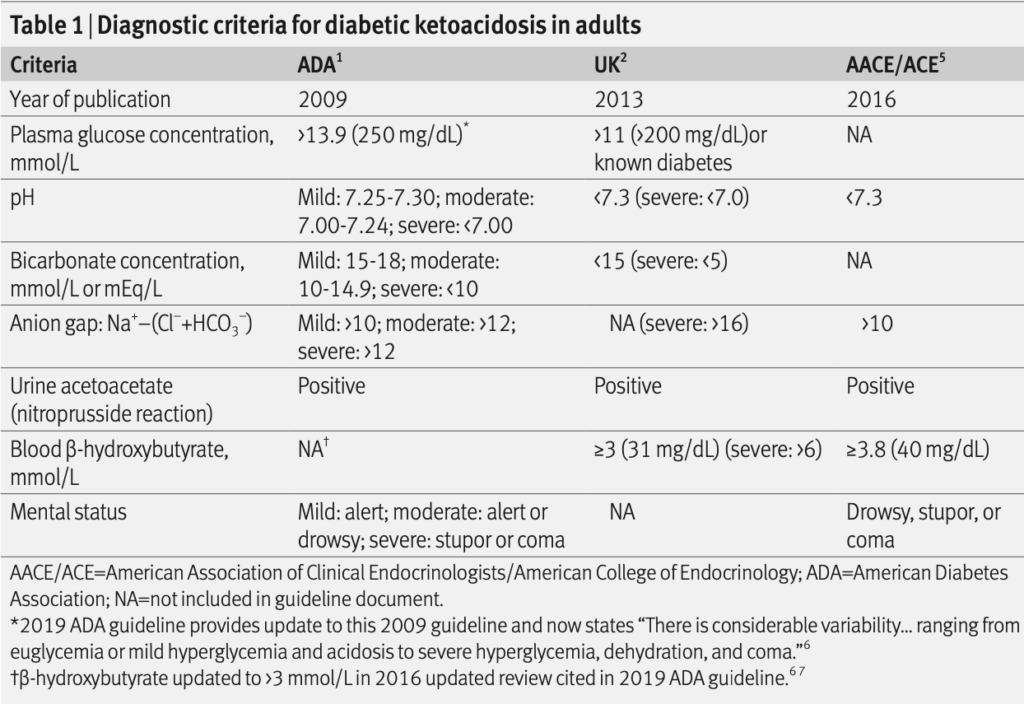
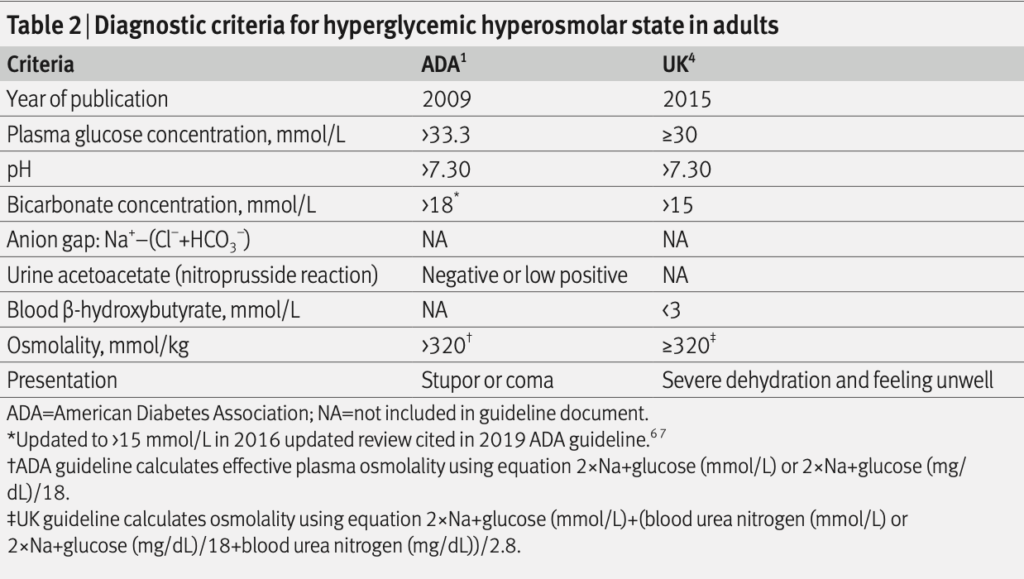
DKAは1921年にインスリンが発見されるまでは致死的だった。インスリンが使用できるようになり、成人でのDKAによる死亡率は徐々に低下し1%未満となった。HHSは基礎疾患のある高齢者に多く発生し、死亡率は10-20%である。
正常血糖のDKAは血糖値が300mg/dl未満である患者群で最初に報告された。SGLT2の使用だけでなく、アルコール乱用、妊娠、慢性肝疾患でも報告されている。
DKAとHHSはどちらも、相対的または絶対的なインスリン欠乏と逆調節するホルモン(カテコールアミン、コルチゾール、成長ホルモン)の増加により引き起こされる。
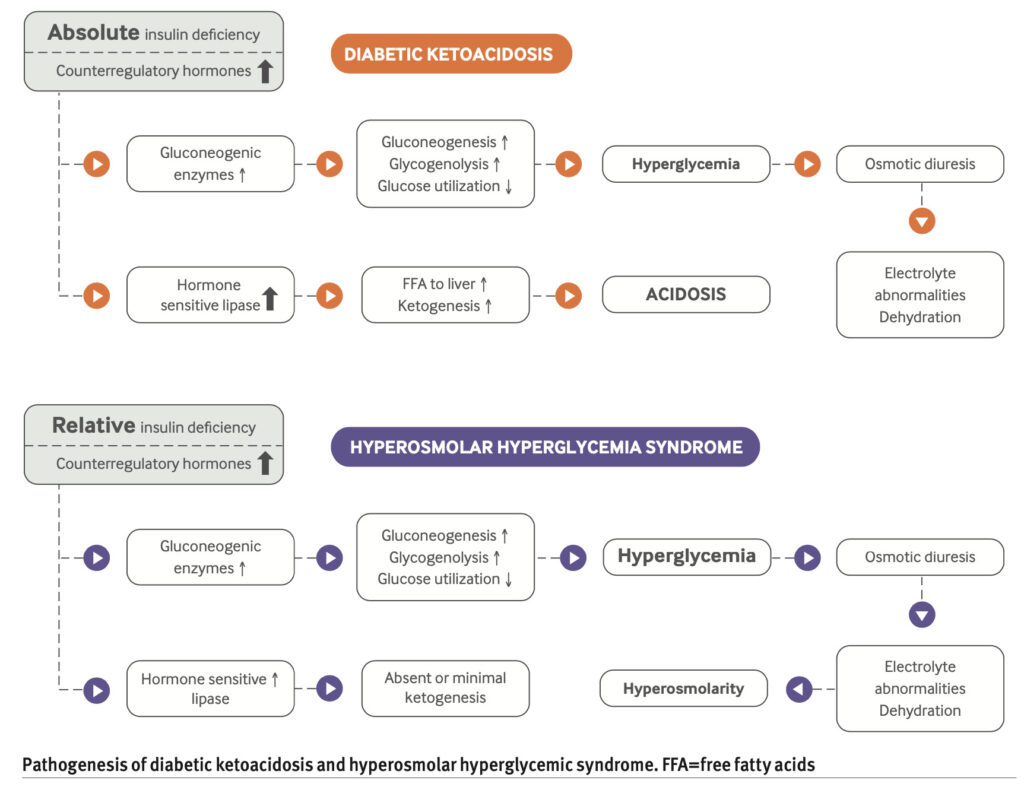
DKAやHHSを引き起こす最も一般的な要因は不適切なインスリン使用と感染症である。
DKAの診断基準には尿中のアセト酢酸または血中のβヒドロキシ酪酸の上昇が含まれる。これらの計測器は高価であり、多くの施設では簡単には入手できない。
病態生理学
DKA:インスリンと逆方向に調節するホルモン(カテコールアミン、コルチゾール、成長ホルモン)の増加は糖新生の促進、グリコーゲン分解や末梢組織でのグルコール利用障害に寄与しDKAを引き起こす。
脂肪組織においてはインスリン欠乏や逆調節するホルモン上昇が組み合わさり、遊離脂肪酸が増加する。過剰な遊離脂肪酸は肝臓のミトコンドリアでアセト酢酸とβ-ヒドロキシ酪酸に分解され、ケトン血症とアシドーシスを引き起こす。
高血糖と高ケトンは浸透圧利尿を引き起こし循環血漿量減少や電解質異常の一因となる。
HHS:HHSはケトン血症は無いが、浸透圧利尿より重度の脱水をきたす。
急性期管理〜DKA管理〜
1.輸液
①初回の輸液には生理食塩水を使用する
ADA:最初の1時間で1000-1500ml
UK:最初の1時間で1000ml
適切な輸液は血糖値を低下させ、血圧を上昇させ、組織灌流を改善し代謝性アシドーシスを解除する。DKAのガイドラインは初回投与に生食を推奨している。
②1時間後には患者の血行動態と電解質状態に応じて、輸液量を250-500ml/hに維持する
ADA:補正ナトリウムが正常か高いなら、半生食に切り替えることができる
UK:DKAの管理中は生食を継続すべき
※リンゲル液がDKA治療時間を短縮する、腎障害を予防するという十分な根拠は存在しない
※生食を継続しすぎると高Cl性アシドーシスをきたし、DKA治療の指標としてCl値が参考にならなくなる可能性がある
③低血糖を回避しながら十分な速度でインスリン注入を継続するため、血糖値が正常に近付いた時点でブドウ糖を輸液に追加する
治療によりグルコースが正常化するため、低血糖を回避しながらケトン血症を解除する際にインスリン投与を継続するにはブドウ糖の負荷が必要になる
ADA:血糖が200mg/dlを下回ったら5%ブドウ糖を追加する
UK:血糖が250mg/dlを下回ったら10%ブドウ糖を追加する
2.電解質
①DKA患者はK欠乏を伴っており、腎機能(尿量)を評価した後に補充する必要がある
ADA:K<5.2mEq/Lの場合、20-30mEq/LのK負荷
UK:K<5.5mEq/Lの場合、生食1Lあたり40mEq/LのK負荷
血清K<3mEq/Lの場合はインスリンを開始しないことを推奨する
3.インスリン
DKAにおけるインスリンの目的は脂肪分解とケトン生成を停止させること。正常血糖性DKAの場合でも低血糖を防ぐためにブドウ糖を早期に投与、ケトン血症を解除するには適切なインスリン投与が必要になる。肝臓の糖新生を抑制し、脂肪分解とケトン生成を抑制する。
①輸液蘇生を開始し、低K血症が是正されるまでは静脈内インスリンを開始しない
ADA:0.1U/kgのボーラス投与後に0.14U/kg/hの維持投与を行う
UK:体重に基づき0.1U/kg/hでインスリン静注を行なう
②DKAを確実に治療するには静脈内インスリンの投与が必要
ADA:最初の1時間で血糖値が初期値から50-75mg/dl減少しない場合には安定した低下がみられるまでインスリン量を1時間ごとに増加する。血糖 150-200mg/dlの範囲に維持できるようブドウ糖またはインスリン流速を調整する。
UK:βヒドロキシ酪酸の直接測定を使用し、インスリン濃度を1U/hずつ増量し、少なくとも0.5mmol/L/hの血中ケトン減少を達成することで静脈内インスリン速度を上げていく。
UKガイドラインではDKA管理中に体重ベースで基礎インスリンを開始することが推奨される。過去にインスリン治療を受けていなければ025-0.3U/kgの容量で基礎インスリンを導入する。
最近の英国のガイドラインでは、少なくとも0.5mmol/L/hの血中ケトン減少を達成するために、βヒドロキシ酪酸の直接測定を利用し、インスリン速度を1U/hずつ増量することを推奨している。ただ迅速血中ケトン測定器は全ての病院で使用できるわけではなく、3mmol/Lを超える血中ケトンは測定することができない。
これを考慮して、ベッドサイドでケトン体の測定が出来ない場合には代替手段を提案している。
具体的にはHCO3-濃度を少なくとも3mmol/L/hの速度で増加させるか、血糖値を50mg/dl/h以上で下げることを推奨している。
英国のガイドラインではDKAの管理中、普段の基礎インスリン用量を継続するか、体重に基づいて基礎インスリンを開始することを推奨している。
☆皮下速攻型インスリンを用いたDKAの治療選択肢
皮下インスリン療法によりDKA治療ができるのは以下の項目を満たす時
・意識清明
・悪心嘔吐がなく経口摂取あり
・pH >7.0
・HCO3- ≧10mmol/L
プロトコルを利用して12時間以内にAGギャップがとじない場合には静脈内インスリン注入へ切り替える必要がある。
4.重炭酸ナトリウムの使用
pH 6.9以上の成人DKAに対して効果はない。
ADAでの推奨はpH 6.9未満の時には前向きには研究されていないので、100mmol(100Eq)をゆっくり投与することを推奨している
急性期管理〜HHS管理〜
1.輸液
最初の補液には生食1000mlを1時間かけて投与する。その後は血行動態や電解質に基づき、250-500ml/hの間で維持する。
ADA:ナトリウムが高い患者には1時間後より半生食へ切り替えても良い。
UK:血糖が70-100mg/dl低下し、血漿浸透圧の低下が3-8mOsmol/kg/hになるように生食の時間量を調整する。
低血糖を回避しながらDKAを解除するのに十分な速度でインスリンを注入できるように、正常に血糖が近付いたなら輸液内にブドウ糖を負荷する。
ADA:血糖値が300mg/dLを下回った場合5%ブドウ糖を追加する
UK:血糖値が250mg/dLを下回った場合、5%ブドウ糖または10%ブドウ糖を追加する
2.電解質
ADA:血清Kが5.2mmol/L未満の場合、生食1Lあたり20-30mEqのK追加を推奨している
UK:血清Kが5.5mmol/L未満で尿量が保たれていれば、生食1Lあたり40mEqのK追加を推奨している
インスリンはカリウムの細胞内シフトを促すため、血清Kが3mmol/L未満の場合は開始しないことが推奨される
3.インスリン
HHSの管理においてインスリンをいつ始めるかという問題は、定まっていない
ADAではDKAの管理と同様に静注を開始することを推奨している
一方でUKではβヒドロキシ酪酸濃度が1.0-1.5mmol/Lを超える場合を除き、静脈内インスリン投与を遅らせることを推奨している
この根拠は補液が不十分な状況で早期にインスリンを開始すると低還流が悪化し、循環不全や血栓症リスクが増加する可能性がある上に、輸液のみでも高血糖が改善されるという理由から
血糖値の理想的な低下速度は<90mg/dl/h
管理における合併症
・脳浮腫
最も深刻な合併症。新規発症の1型糖尿病を背景とするDKAの若者で一般的に起こる。
回避するための方法として治療開始して数時間は血糖値を250-300mg/dL以上に維持することが推奨されている。
意識レベルの低下や嘔吐、神経症状があれば、脳浮腫を疑う。マンニトールを速やかに投与することで、さらに神経学的所見を悪化させるのを阻止できる。
・電解質異常
一般的に観察されるものには低K血症、高K血症、高Cl血症による非AG開大性代謝性アシドーシスなどがある。
多くは補正の追いつかない低K血症だが、基礎疾患に腎機能障害のある患者などでは過度の補充で高K血症をきたすこともある。
いかがでしたでしょうか。
忘れた頃にやってくる高血糖緊急ですね。
後期研修医の頃にはDKAとか来た日には1時間おきに血液ガスをとり、血糖が下がりすぎていないか、順調にAGは閉じているかなどを眠らずに確認したことを思い出します。
今の施設ではそこまで細かくみていないので、もう少し間隔空けてることが多いですね。
今回のガイドラインも古い内容もあり、全てを実臨床に外挿する必要は無いと思います。
やはり生食だけ投与するのは非現実的ですし、リンゲルの方が理論的には良い面もあるので、自分はわりとリンゲル入れちゃってます。
あとはインスリンの量ですが、たいていガイドライン通りだと多すぎますね。
50kgの場合、5U(0.1U/kg)ボーラスして7U/h(0.14U/kg/h)で開始になりますが、こんな量で使うことありません。
やはり低血糖含む血糖下げすぎも害になるので、まずは必要十分な輸液を行います。
正直それだけでも相当下がりますので、その後は1-2U/hくらいの少量で自分は始めることが多いです。
それでも結構下がる人は下がってくれますので、ここは腰据えてゆっくりやる派です。
むしろ意外と初期蘇生が不十分なのにインスリンだけ始められていることもよく経験しますが、まずは必要十分な輸液でしょう。
ABCを立て直してから、挿管や循環サポートの強化を検討すべきです。
本日はこの辺で、ではでは。



コメント