今回はAnnals of Intensive Careより、レジオネラ肺炎についてのreviewを読んでいこうと思います。
市中肺炎の鑑別として忘れられがちですが、非常に重要な疾患になりますね。
Ann Intensive Care. 2024 Apr 2;14(1):51.
Severe Legionnaires’ disease
Jordi Rello, Camille Allam, Alfonsina Ruiz-Spinelli, Sophie Jarraud
PMID: 38565811
Introduction
レジオネラ感染症は水系感染症であり、世界中で公衆衛生の観点からも大きな問題になっている。
おそらく診断や報告が過小であるが、それでも発症率は増加している。
研究によるもののレジオネラ肺炎の20-40%は臓器サポートのためにICU入室している。
リスク因子としては喫煙歴、慢性肺疾患、50歳以上、免疫抑制状態(ステロイド使用、臓器移植後、腫瘍病変、血液疾患)がある。
Epidemiology
レジオネラはグラム陰性菌であり、同定するためには培養で3-5日必要となる。
レジオネラ肺炎の臨床症状、画像所見は非特異的であり、他の肺炎に擬態しうる。
レジオネラは水回りに多く存在し、細胞内寄生やバイオフィルム形成により環境に耐えている。
ヨーロッパやアメリカにおいてLegionella pneumophila (Lp)が最も原因として頻度が高く、大半は血清型1(LP1)で、以降はLP3、LP6と続く。
ヒトへの感染は病原菌を含むエアロゾルの吸入や誤嚥で引き起こされるが、ヒト-ヒト感染は起こらないとされている。
レジオネラの常在は水回りのシステムの温泉や冷却塔が有名だが、温度が20度以上の歯科の椅子設備は極めてハイリスクになる。
予防するためには高温の水(貯蓄なら60℃以上、回遊なら50℃以上)か20℃未満の冷水が必要になる。
多くの場合、春の終わりから秋の初めに感染しやすいが、熱帯地域では通年で感染する。
Clinical picture
レジオネラ肺炎のリスク因子は喫煙(年齢問わず)、過去の肺疾患、糖尿病、化学療法が行われる血液腫瘍や固形腫瘍、臓器移植、ステロイドやTNF-α阻害薬のような免疫抑制薬使用、男性、高齢者が挙げられる。
消化器症状、神経症状などの肺外症状が呼吸器症状に追加して存在する時、この疾患を想定する。

例えば下痢、腸管通過障害、急性腎機能障害、高熱に伴う相対的な徐脈が一般的である。
検査所見としては、低ナトリウム血症や低リン血症、CK上昇を伴う横紋筋融解症、腎機能低下、顕微鏡的血尿、リンパ球優位の白血球増加、フェリチンやCRP上昇がレジオネラ感染を示唆する。
画像所見も特異的なものは無いが、最も一般的なパターンとしては斑状の浸潤影になる。
低酸素血症が進行することで両側性に移行し、胸水も伴う。
なおX線所見は臨床的に改善がみられる1週目に悪化する傾向があり、開始した抗菌薬を不用意に変更したり、より侵襲的な診断検査を避けるために注意すべきである。
また心筋炎や心膜炎、脳症、脳膿瘍、不随意運動、膵炎、腸炎、肝臓や脾臓障害、関節や皮膚障害、凝固障害をきたすこともある。
主には機序として肺での定住から血流に乗り各臓器に広がっている。
免疫抑制患者はリスク因子にもなり、また死亡率も高い。
また免疫応答が乏しいので非典型的な臨床症状をきたすこともある。
総じての死亡率は4-18%と言われるが、免疫抑制患者においては40%近くまで上昇するとされる。
複数菌感染は予後を悪くし、インフルエンザやCOVID-19などのウイルス感染や細菌や真菌感染(Pseudomonas, Stenotrophomonas, Candida, Aspergillus)も考慮に入れる必要がある。
Diagnosis of Legionnaires disease
早期診断には2つの方法があり、尿中抗原とPCRが知られる。
第一選択としては尿中抗原でLp1型のLPSを同定できる。
発症早期から認識できて、症状出現より1-3日後には拾い上げられ、数週から数ヶ月は陽性になる。
Lp1に限られるものの最も早く診断および治療に繋げることができる。
Lp1に対しては感度が70-90%、特異度がほぼ100%とされている。
特に肺炎の重症度が高いとより検査感度は上昇する。
逆に言えば、軽症の肺炎では感度は50%を下回るとするものもあり、尿中抗原だけでは診断が十分では無いと言える。
そのためIDSAやATSは、尿中抗原を「重症市中肺炎あるいはレジオネラのアウトブレイクや旅行暴露がある場合」に限り提出することを推奨している。
この考えだと軽症のレジオネラ肺炎の診断は減ることになる。
また血清型がLP1でない場合には尿検査では診断することができない。
レジオネラDNAをPCRで同定する方法はここ10年で増えてきている。
この方法なら全ての血清型(1-16)について調べることが出来、気道検体を使えば感度特異度も高い。
気管支肺胞液なら感度97.7%、特異度98.6%、喀痰なら感度96.8%、特異度99.4%と報告されている。
また下気道検体からの培養検査はゴールドスタンダードとされている。
ただこちらはとても難しい検査で、時間がかかることに加えて複雑な培地で発育を待たなければレジオネラ属の特定には至らない。
Antimicrobial therapy and patient management
早期の診断(<24h)と適切な抗菌薬治療が良い転帰のために重要である。

肺胞がレジオネラ感染の門戸となるため、肺胞マクロファージでの抗菌薬濃度が効果的な抗菌薬治療のため必要になる。
重症肺炎患者においては標準的なレジオネラも標的とした抗菌薬治療が含まれる必要がある。
病着24時間以内のマクロライドかレボフロキサシンの使用は臨床経過の悪化やICU入室を防いだとする報告もある。
投与量は以下の通り。
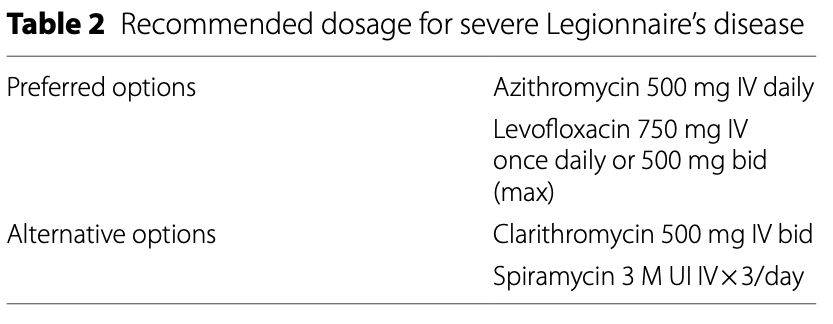
治療成績が同様のため、IDSAもフルオロキノロンかマクロライドを初期治療として推奨している。
ただ重症肺炎の場合には静注でのフルオロキノロン単剤かマクロライド単剤(アジスロマイシンかクラリスロマイシン)、あるいは両者の併用を推奨している。
なおアジスロマイシン以外のマクロライドは静菌性の作用であり、マクロライドやレボフロキサシンと比較して効果が劣るようである。
一般的に細胞内寄生菌の感染は抗菌薬に対する反応は時間がかかる。
早期に治療を開始しても、効果は5-7日かかることもある。
免疫抑制患者においては21日間の治療が通常は推奨される。
また他の肺炎と違い、プロカルシトニンの有用性も確立したものはない。
25年以上昔だがエリスロマイシンにリファンピシンを併用することがあったが、今はリファンピシン(あるいはドキシサイクリン)の使用は推奨はされていない。
補助的治療としてのステロイドの使用はCAPにおいてホットトピックである。
メタ解析ではステロイド使用群で侵襲的人工呼吸器管理は減ったが、死亡率は変えなかったとする報告がある。
だが一方で多施設RCTで全ての原因を対象とした重症CAPに対して、ハイドロコルチゾンを投与することで28日死亡率を低下させたとする研究もある。
重症レジオネラ肺炎に関するステロイド使用の知見は不足しており、投与によりどうなるかの判断は難しい。
いかがだったでしょうか。
レジオネラって正直尿中抗原頼りで、当たればいいけど外した時にどこまで追いかけるか悩みます。
軽症肺炎での検査意義がここまで低いとは知らなかったので、確かに疑ってないならそもそも出さない方が無難なのかもしれませんね。
レジオネラを含む市中肺炎に関して、今年(2024年)に成人肺炎診療ガイドラインが新しくなりました。
前回の2017年から7年ぶりの改訂になりますね。
是非こちらも参考にして知識をup dateして頂ければと思います。
本日はこの辺で、ではでは。


コメント