前回に引き続き、今回は2回目として心エコーについて話していこうと思います。
非専門医でも昨今のPoCUSブームの煽りを受けてか、かなり詳しい若手の先生も多いなあと感じます。
基本的なところから少し応用編な内容まで扱っていきます。
総論
まず心エコーの大前提ですが、基本的には検査前確率を見積もっての手技になります。
何が言いたいかというと、きちんと病歴聴取や身体診察(特に聴診)をしてから当てましょうという意味です。
何も考えずに当てていると大事な所見も見逃してしまいます。
収縮期雑音や末梢塞栓像があって、感染性心内膜炎での疣贅形成に伴う僧帽弁閉鎖不全症を疑うから、エコーで細かく僧帽弁周囲を見て所見を拾い上げられる訳です。
次回で話しますがショックの時や心停止時など特別な場合は例外にはなりますが、すべての検査は検査前確率を見積もって病歴や診察を踏まえて行うことが必要です。
当て方
①長軸像の描出
胸骨左縁第3(or4)肋間よりindexマーカーを右肩に向けます。
この時に大動脈弁や僧帽弁が写るviewが出せると理想的です。
②短軸像の描出
長軸像で僧帽弁を中央にして時計回りに90度回します。
短軸を見る際には、まず仰ぎ見るようにして大動脈弁の三尖構造を確認します。
続いて下に降りていき、僧帽弁の弁輪付着部を見ます。
そして、そのまま進んで心尖部まで出せると完璧です。
壁運動異常(asynergy)は心尖部だと見やすいので、ここまで確認するようにしましょう。
③四腔像の描出
短軸で心尖拍動を触れる部位から仰ぎ見ます。
その意味でも短軸の際に心尖部まで追ってあげることが重要になります。
コツとしては意外と心臓が寝てる人もいるので、側胸部くらいから当てると綺麗に見える場合もあります。
四腔像はMRや後述するVTIの評価が行いやすいです。
エコープローブの向きと発生する血液の流れが一致していて、ベクトルで言うところの損失成分が少なく済むからです。
④その他の描出
二腔像:四腔像から反時計周りに60度
三腔像:二腔像から反時計周りに60度
五腔像:短軸像から四腔像出す動きで、さらに仰ぎ見る
正直、あまりやらないです。
VTIの評価に際して見にくい場合に三腔像や五腔像とする場合くらいでしょうか。
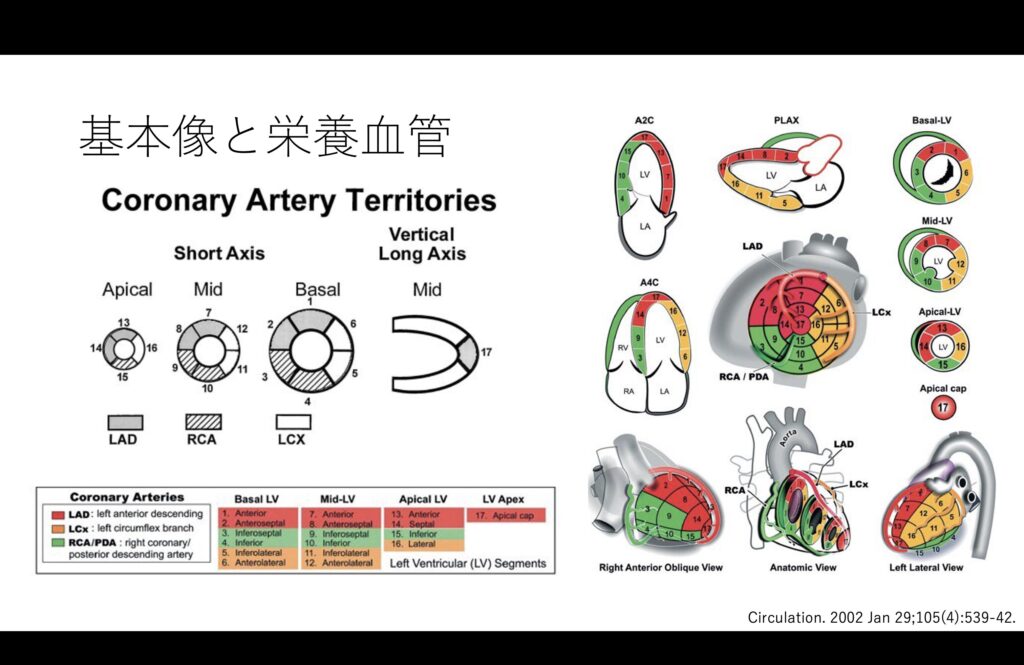
栄養血管により細かく壁運動異常が出る部位は変わりますが、ここは非専門医にはキツいところでしょうか。
大事なのは壁運動異常があることを認識し、循環器内科と共有することに尽きるかと思います。
実際に見ている項目

こちらの図にまとめた項目が自分としては全てです。
まずvisualとしての評価は全例で行なっています。
それは見た目のサイズや壁の厚さ、血栓、疣贅などに始まり、壁運動や心嚢水、弁膜症、おまけで胸腔内のecho free space(胸水)も確認しています。
ここまでが概ねいわゆるPoCUSに入ってくる範疇で、心エコー領域ではFoCUSやFATEといったものが有名になります。
この先の計測についてはERレベルではあまり行なっていません。
なぜかと言うと臨床判断を大きく変えるほどの情報はないからです。
個人的にはICUを含む病棟にて細かな管理をする上で確認すれば良いかな、と思っています。
もちろん時間がある時や入院担当の先生にお願いされた時は、評価して共有していますが。
見るとすれば推定心拍出量の計算、左房圧の推定、右室機能の評価になります。
推定心拍出量
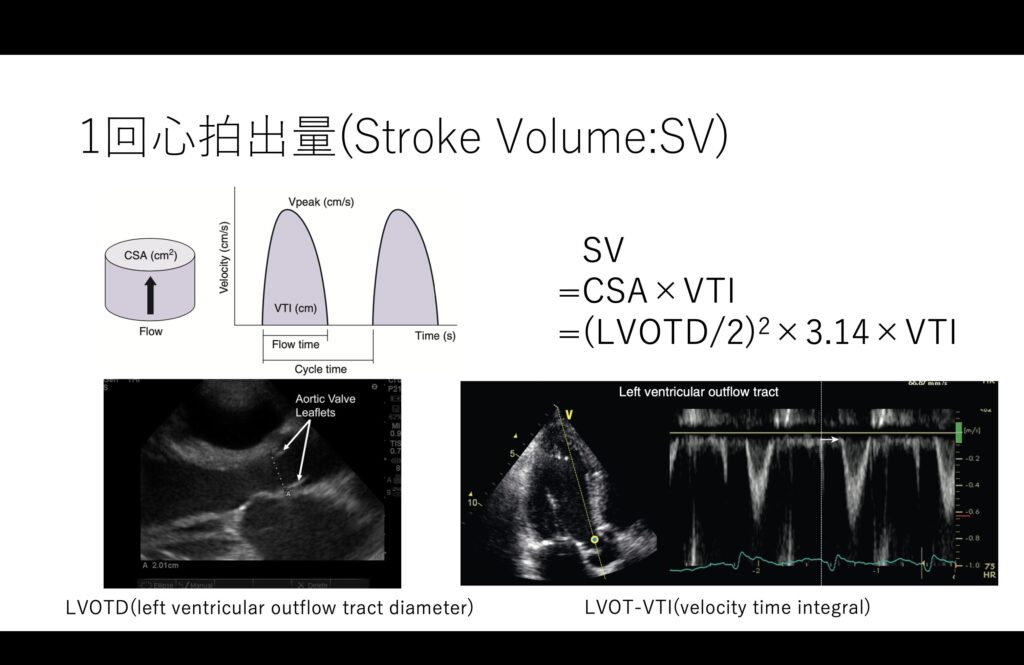
大事な考え方にVTI(velocity time integral)と言うものがあります。
左室の出口を円柱に見立てて、そこの積分値(パルスドップラーを使います)を利用して1回拍出量(stroke volume:SV)を計算すると言うものです。
流出路狭窄など無い方であれば通常直径2cmほどなので、半径は1cmになり実質SV=3.14×VTIとなることが多いです。
ですのでVTIだけで議論するのではなく、流出路径も確認するようにしましょう。
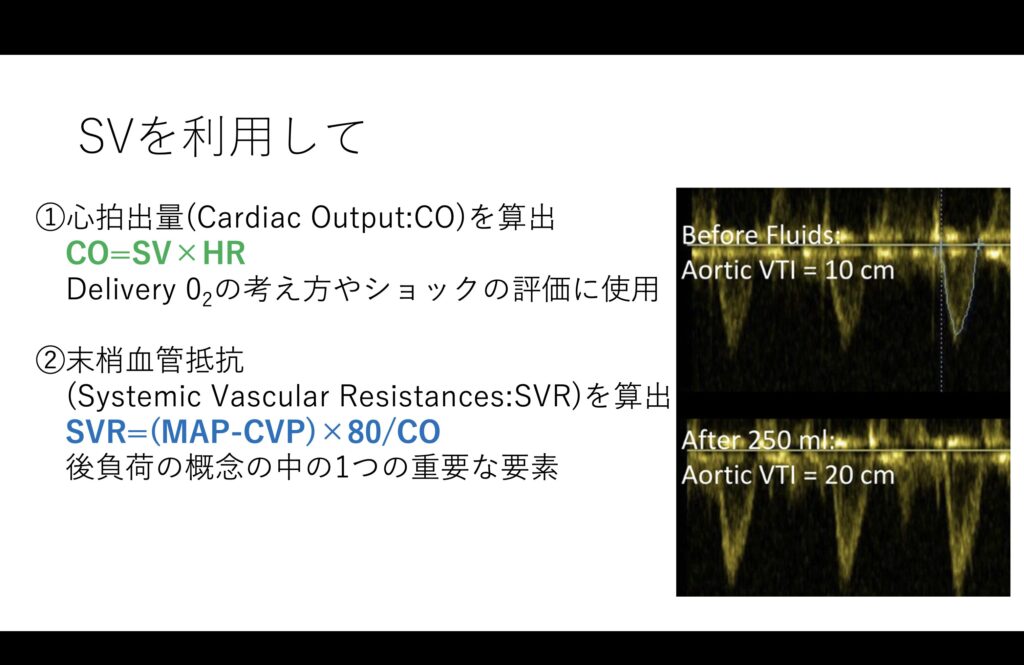
そしてSVが計算できればHRをかけることで、心拍出量(Cardiac Output:CO)を推定することができます。
またMAPとCVPを使うことで、末梢血管抵抗(Systemic Vascular Resistances:SVR)も算出できます。
これらを使うことでショックにおけるカテコラミンや輸液管理や後負荷の細かなマネジメントを行うことが出来るのです。
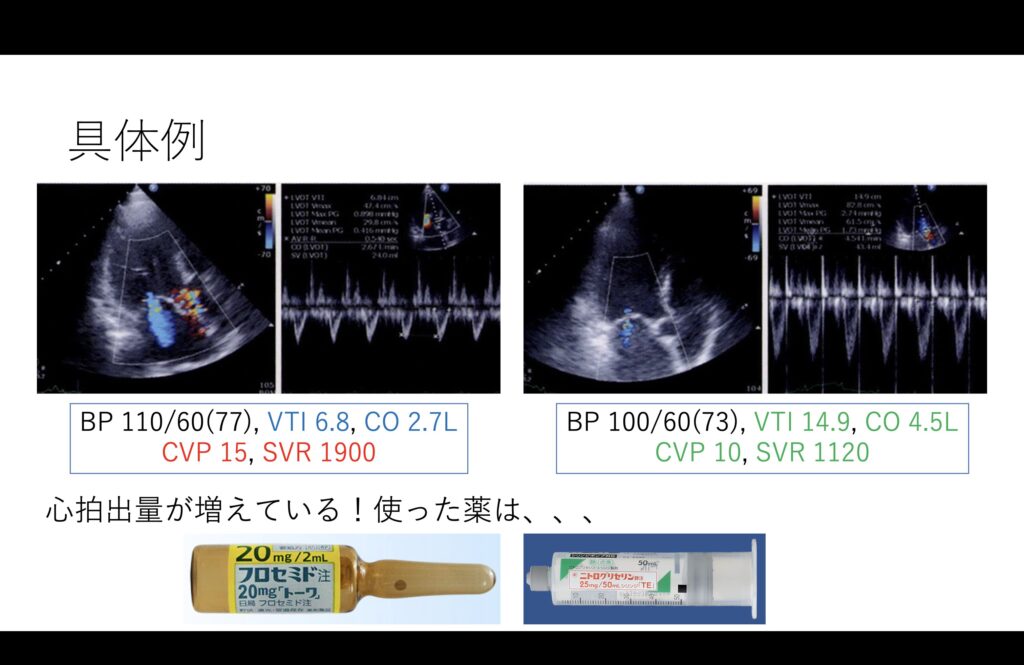
実際にHFrEF+Functional MRの症例を提示します。
当初はMRもかなり吹いていてVTIは6.8cmと極めて低値でした。
当然、末梢も締まっていて手足は冷たく、SVRも1900と高値になっていました。
どのように循環管理をすれば良いでしょうか。
今回はCS 1+2と考え、後負荷の減少目的にニトログリセリンを開始しつつNPPV装着、そして体液管理のためにフロセミドを投与しました。
すると強心薬を使った訳でも無いのに、心拍出量が大きく増加し健全な血行動態に変わったのです。
注目して欲しい点としては、「血圧」が変わらないと言うことです。
血圧はあくまで臓器灌流の一指標に過ぎません。
今回のようにSVRを上げていれば見た目の血圧はある程度維持することができてしまうのです。
そこを読み取って適切な血行動態にしてあげるのが、救急医の腕の見せ所になりますね。

ただしそんな最強に見えるVTIにも注意点があります。
まずは流出路狭窄です。
多くは2cmですが狭い場合には、大きくVTIが変わってしまいます。
狭いところ通れば流速あがりますし当然ですね。
なので必ず流出路がどうなってるかを確認しましょう。
また描出が悪く過大評価してしまう場合もあります。
綺麗に出ていると三角形の中が黒く抜けて見えるのが特徴的です。
最後にHRです。
VTI ばかり気にされがちですが、大事なのは心拍出量です。
徐脈にしてしまえば、当然VTIは増えますので。
そのため心拍出量として評価し、何が悪いからCOが足りないのかを考えることが重要ですね。
TMF(trans mitral flow)

僧帽弁の弁尖接合部でパルスドップラーを当てることで描出されます。
見るべきポイントは以下の3つです。
E波:左室弛緩による血流
Dec T:左室の弛緩する時間
A波:左房収縮による血流
拡張能の評価として使いますが、偽正常化する場合もあるので注意です。
その場合にはE/e’を使用します。
臨床で便利なのは不整脈でA波があるかを確認する時です。
心電図では分かりくい場合にこちらを見ると、A波が出てるので洞調律だ!と言える場合があり助かります。
あとはA波が大きい場合には、AFになったときの循環への影響が大きいこともわかり得られる情報は多いです。
またoptimal HRと言って、Dec Tが終わってからA波が始まっていれば至適なHRとする考え方もありrate controlの時に参考になります。
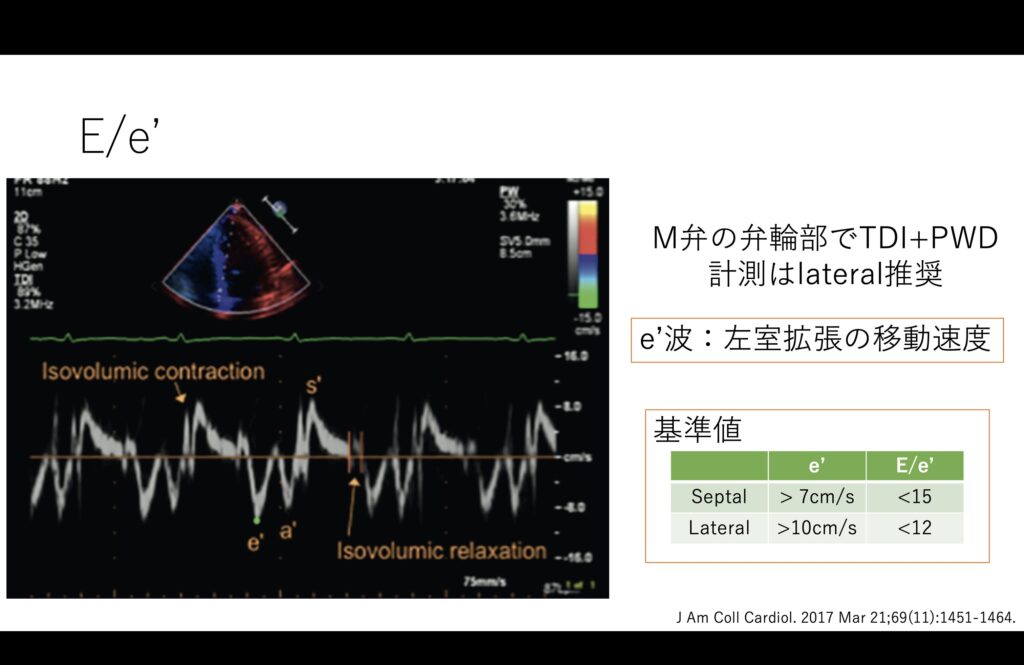
前述のE/e’ですが、E/Aでは偽正常化する場合があるためこちらを拡張能の指標として用いると良いでしょう。
中隔側よりも外側の方が他の影響を受けにくいため良いと言われています。
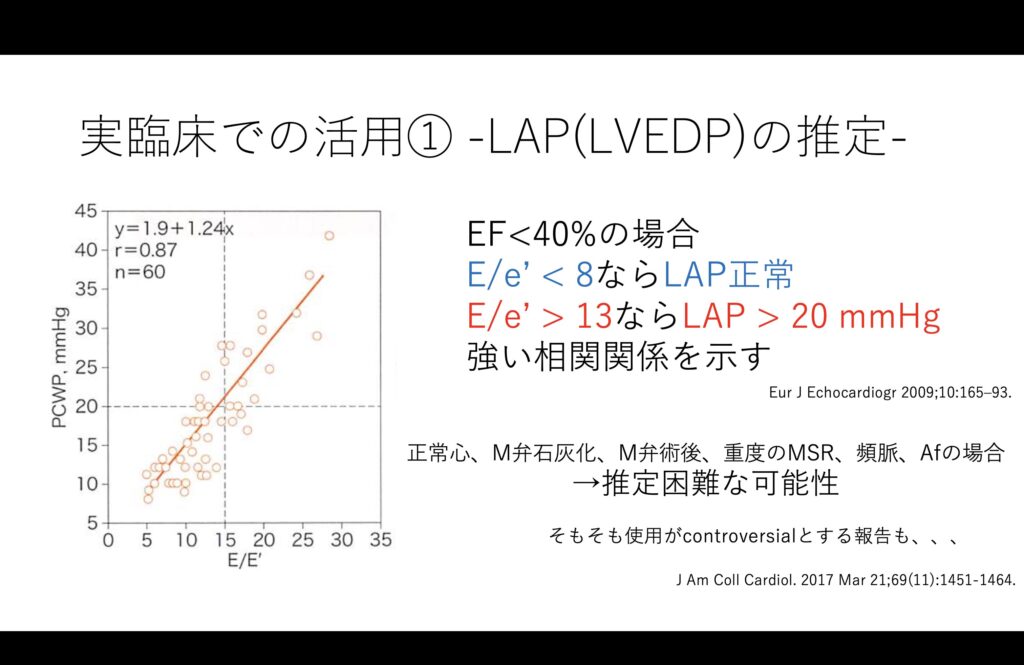
E/e’は拡張能の評価としても使いますが、他にもLAPに相関するという報告もあります。
こちらは状態によっては当てにならず、HFrEFの人に限っての使用が妥当かもしれません。
右心評価
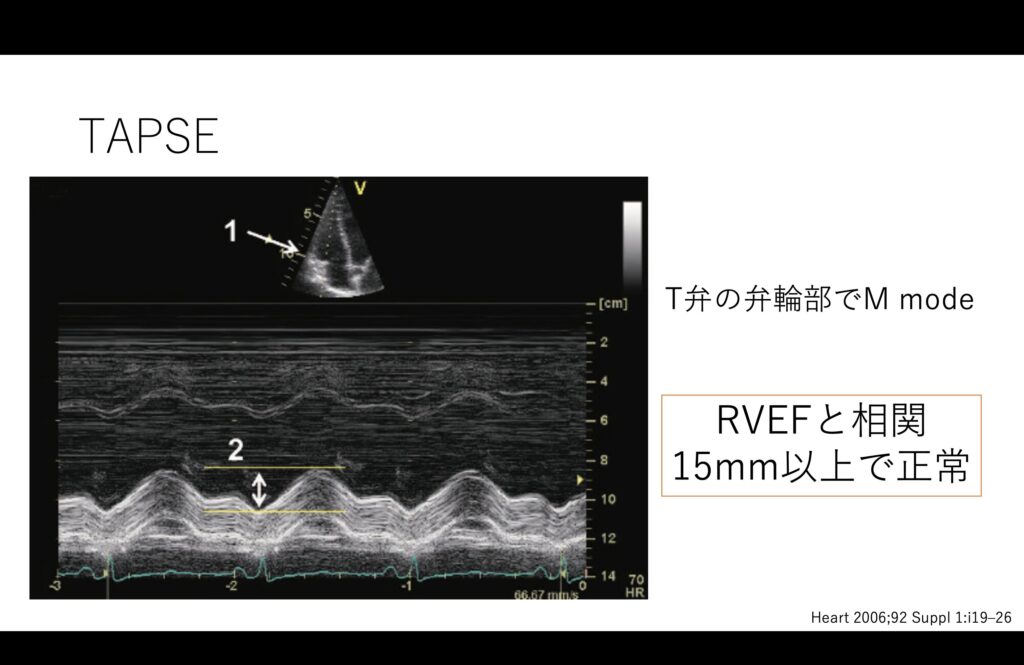
右心評価と言えば、TAPSEです。
正直これだけで非専門医は十分では無いでしょうか。
右心は横方向の動きが重要なため、三尖弁の弁輪部でM modeをかけて評価します。
意外と綺麗に四腔像が見えなくてもM modeかけると測れること多いので、諦めずに評価をトライすることが重要です。
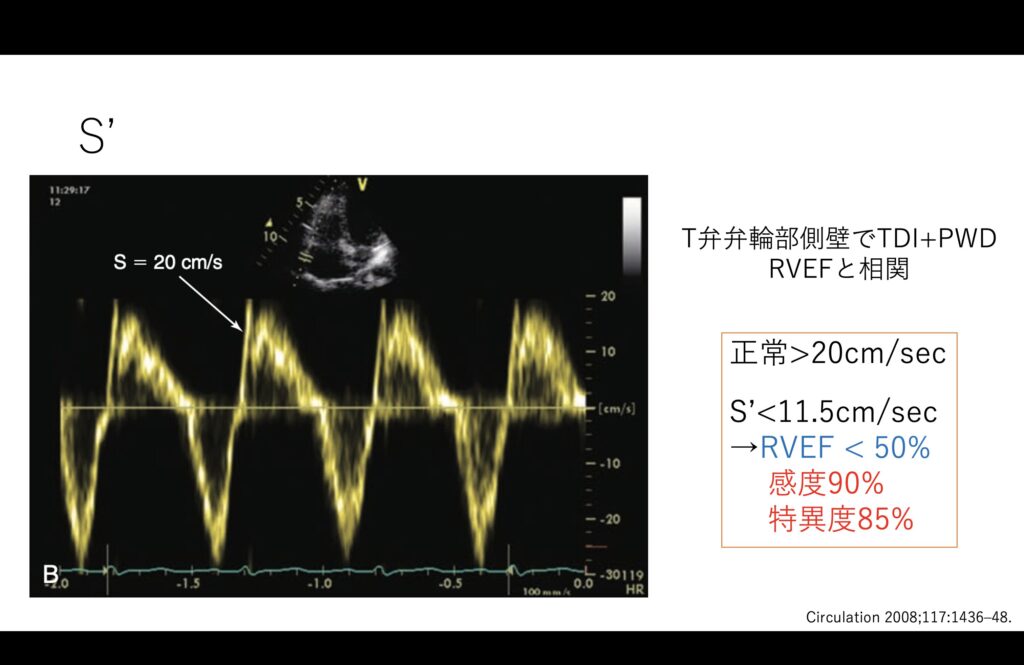
一応、参考程度に上げておきますがS’という指標もあります。
こちらはTAPSEかける場所で組織ドップラーかけてからパルスドップラーを乗せます。
E/e’の三尖弁版になりますね。
さて、いかがだったでしょうか。
少し難解なものも多く、ここまで理解できれば十分過ぎるかと思います。
なんならICU領域のものもあり、ERとか外来では不要なものもあるのでこだわりすぎないことも大事かもしれません。
本日はこの辺で、ではでは。



コメント