今回は脳卒中シリーズの最終回、脳卒中についてです。
一番Hotで気になる人も多い領域だと思います。
脳梗塞を早期に診断する意義と難しさ
脳梗塞は早期診断が大事と言われます。
ではどれくらいのスピード感が求められるのでしょうか。
190万の神経細胞、140億のシナプスが破壊されるのにかかる時間は、、、たったの1分と言われています。
このため迅速な治療が求められ、「time is brain」なんて言葉もあるくらいです。
さて突然発症の左指の動かしにくさで来院された方がいます。

何を鑑別に上げますか?
考えなければいけないものには
①脳血管障害
②上肢動脈閉塞
③橈骨神経麻痺
④頸椎症性神経根症
などが上がります。
その中でも脳血管障害の可能性がどれほどあるかについてですが、実は感覚障害のない単麻痺で受診する症例も一定数あります。
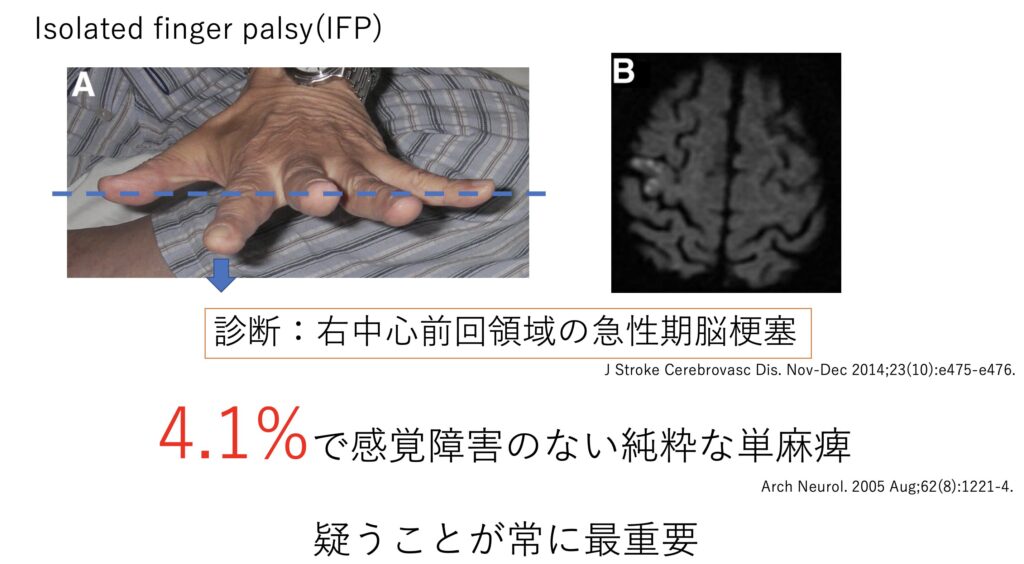
常に疑い、検査前確率に応じて画像評価を行うことが重要です。
もちろんこれくらいの脳梗塞で治療して何が変わるのかと言われれば、「今回の症状については」その通りかもしれません。
ただ大事なことはここでアテローム性脳梗塞だとして、抗血小板薬を導入することで二次予防になるという事ですね。
要は次に起こりうる大きな脳梗塞に代表される心血管イベントを未然に防げるかもしれないのです。
これがERにおいて診断にこだわる理由です。
NIHSSの評価
脳梗塞の神経症状はNational Institutes of Health Stroke Scale (NIHSS)によって重症度が分類されます。

ですが、意外と正しくつけるのが難しいスコアですね。
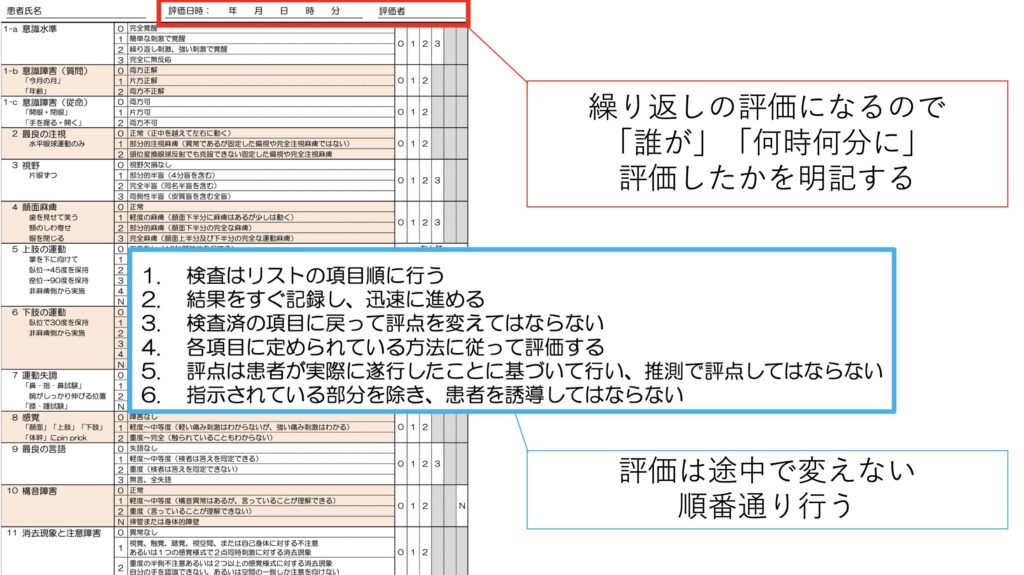
まず繰り返しのスコアで、客観的な指標もあるので、「誰がいつ行ったか」がとても大事です。
また検査の順番はきちんと上からやりましょう。

失語は2点扱い、注視は従命入らなければ頭位変換を使って評価します。

視野の評価は風刺激や睫毛に触ってしまうことに注意して行いましょう。
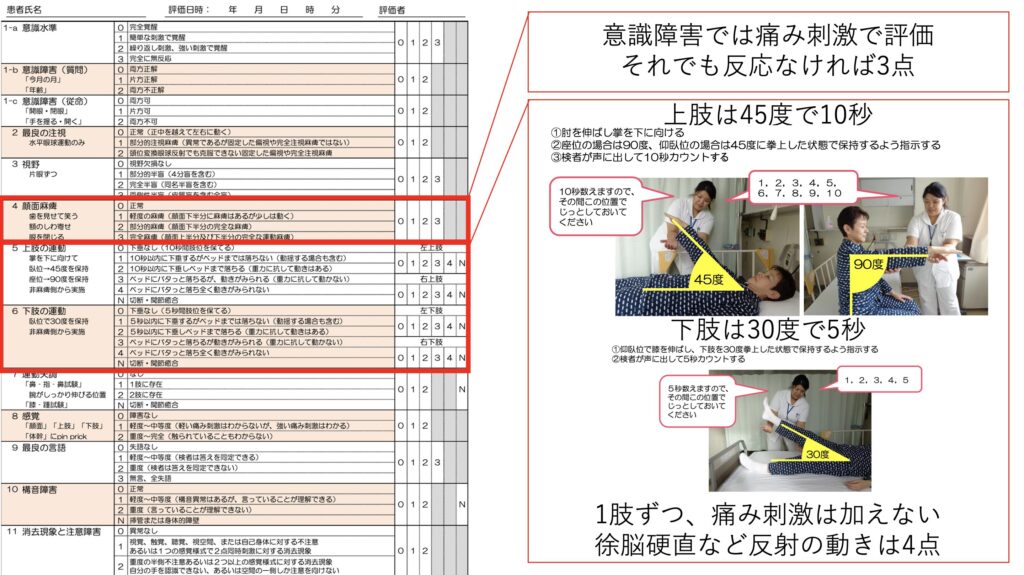
意識障害は痛み刺激で評価、上肢は45度で10秒、下肢は30度で5秒で評価します。
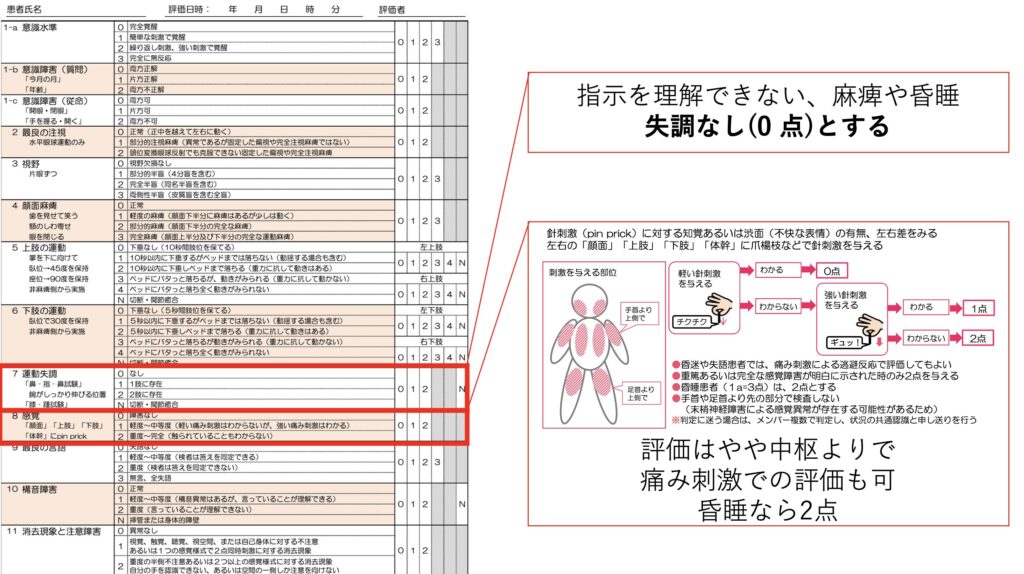
指示を理解できない、麻痺や昏睡の人は失調なし(0点)扱いです。
感覚の評価はDMなどの末梢神経障害の場合もあるので、やや中枢よりで評価することがコツです。
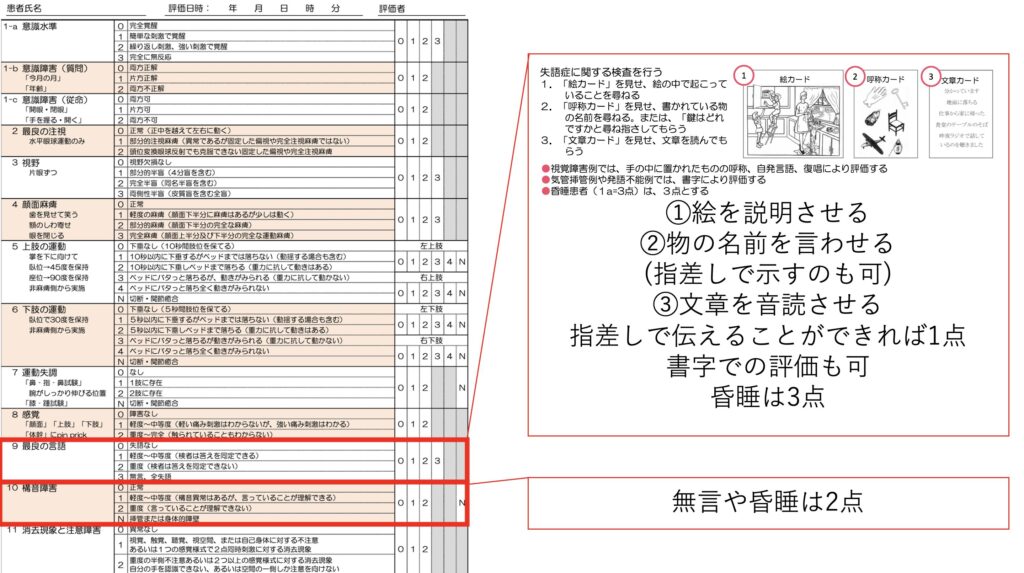
言語は指差しや書字でもOKで、昏睡は3点になります。
構音障害も昏睡や無言なら2点になります。
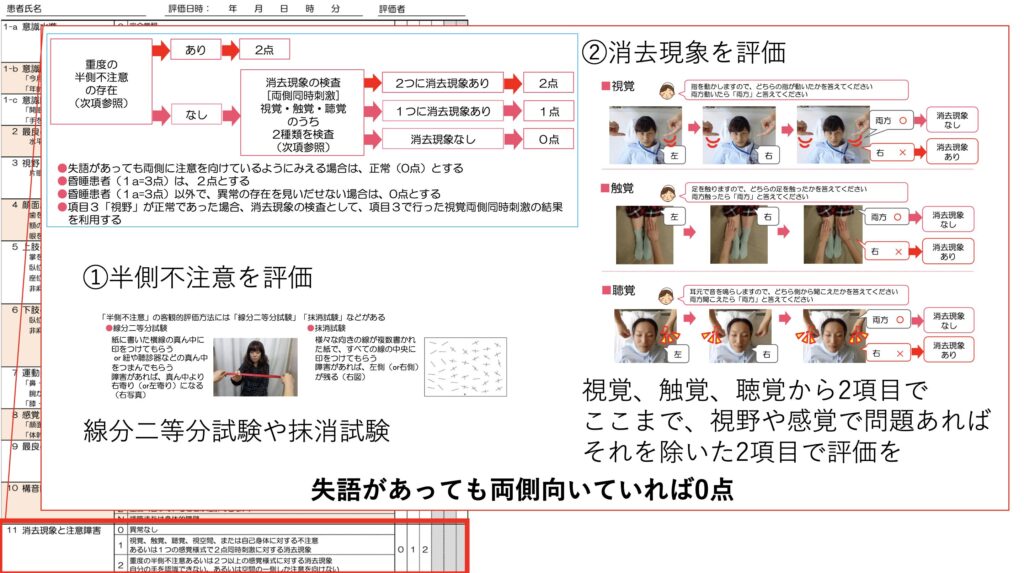
消去現象と注意障害も煩雑ですが、両側を向いていれば正常扱いになります。
特に難しいのは昏睡で評価できない場合に、「失調のみは正常扱いになること」でしょうかね。
他は出来なければダメで分かりやすいかと思います。
初期対応のFlow

では実際、突然発症の右片麻痺がくるとしてどのようなプランを立てるべきでしょうか。
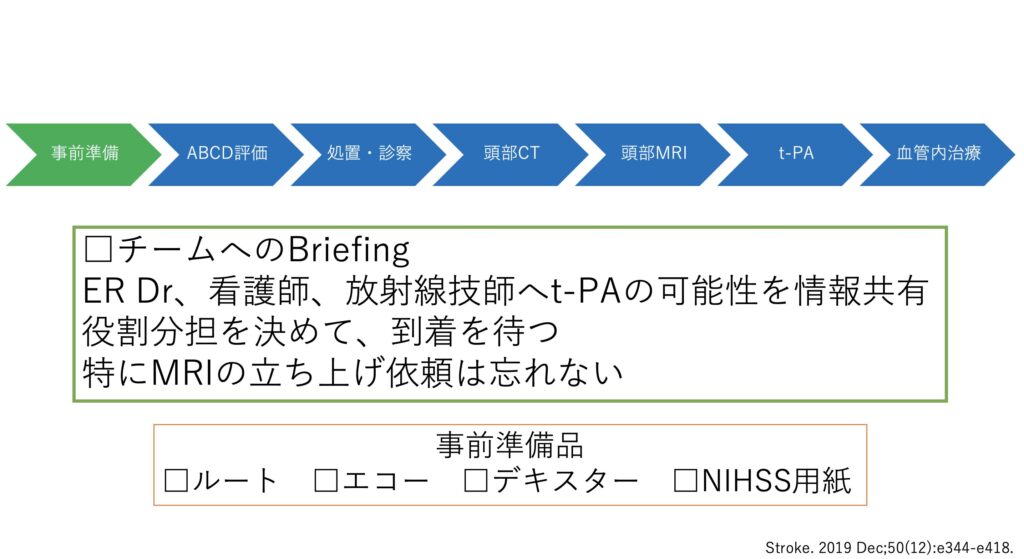
まずは物品準備も含めたチームへのbriefingが大事です。
施設によりますがMRIまでに時間がかかる場合もありますので、放射線技師への連絡は必要ですね。
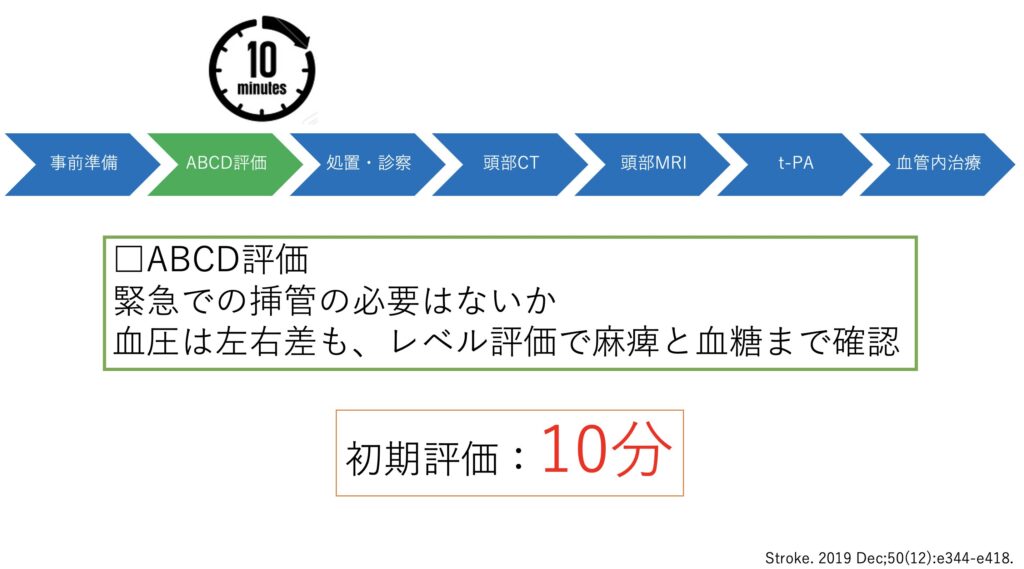
来院後にはABCDの評価を行います。レベルが落ちて気道の問題があったり、大動脈解離によるものの場合には循環が悪いこともあります。あとは血圧の左右差と血糖は早期に確認したいですね。
ここまでは10分で行いたいところです。
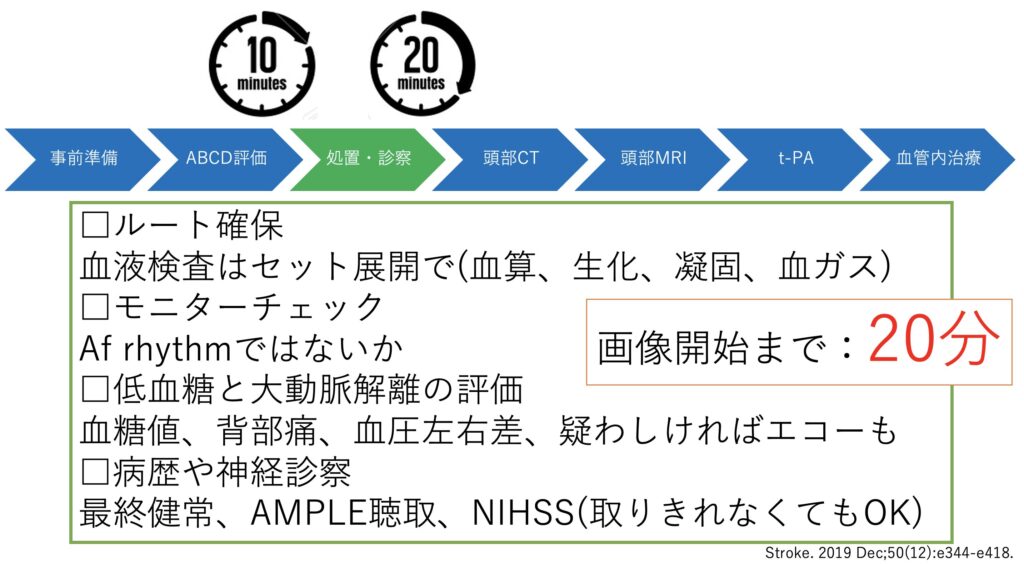
そしてルート確保、モニター接続、病歴聴取などを行いつつ、NIHSSをとり始めます。そして20分以内には画像評価へ移行したいですね。
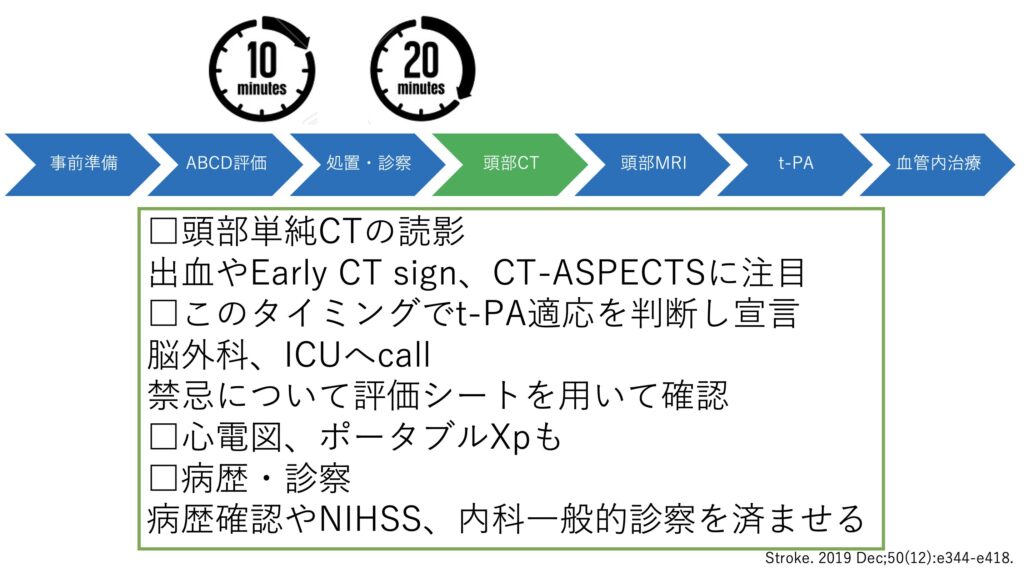
その後は頭部CTの結果をみて出血やEarly CT sign、CT-ASPECTSを評価します。そして脳外科とt-PA治療を想定しつつ、MRI評価へ進みます。
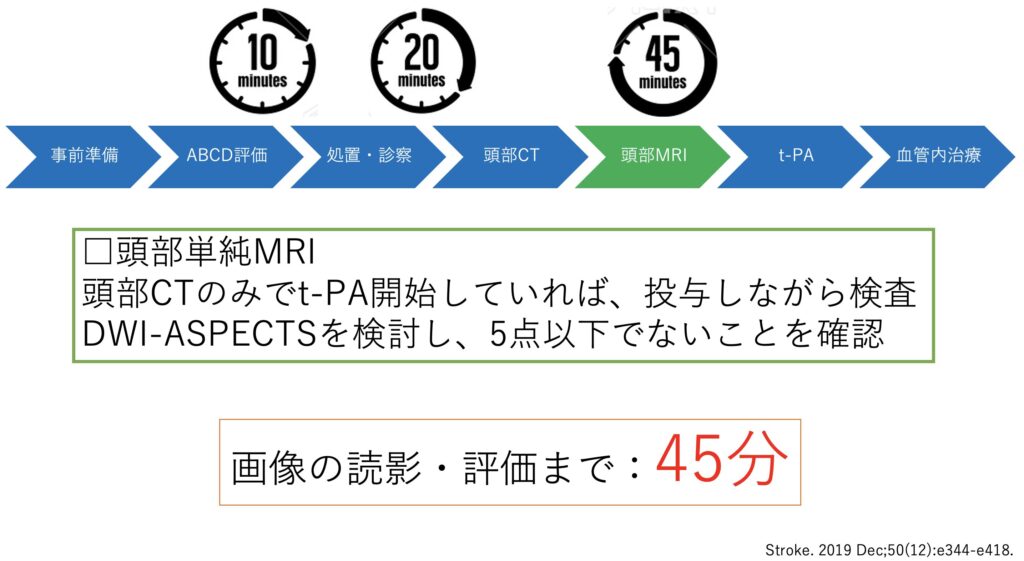
この画像評価までは45分を目標とします。
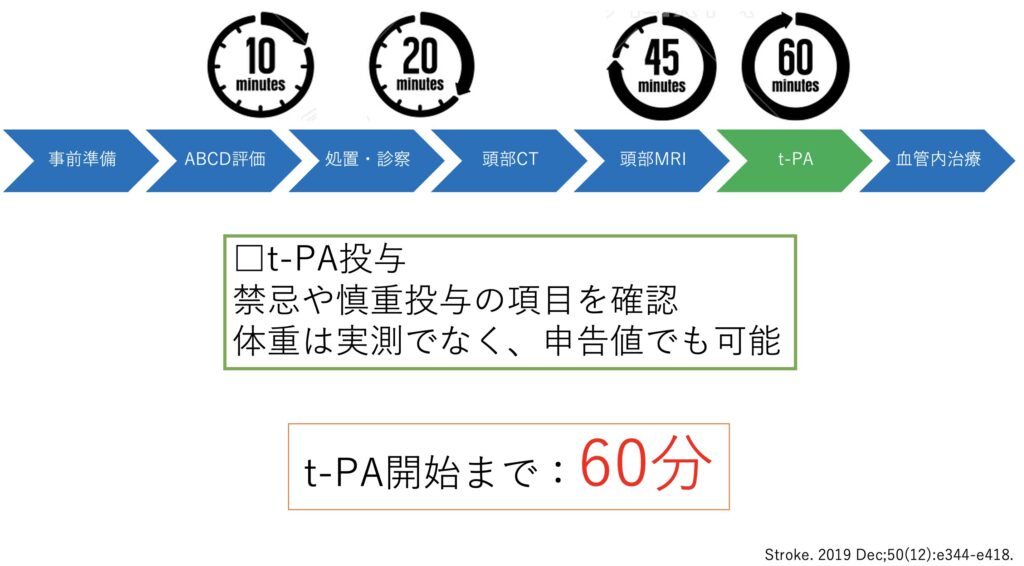
そしてt-PA投与までには60分を目指して準備をします。
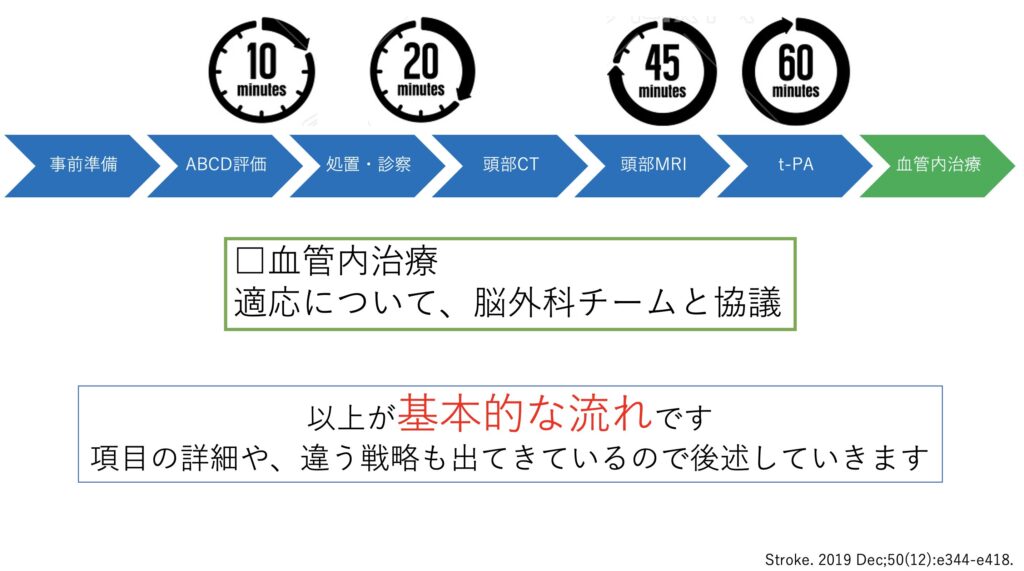
その後には血管内治療についてですが、脳外科と相談し進めていきます。
一応t-PAはMRI検査中にシリンジポンプつけずらいので、多くはMRI後から開始になると思います。
ただ理論的には出血も否定されていて、症状で診断はついているので禁忌がなければ投与開始しても問題ないはずです。
まあ、そこまでのスピード感はなかなか現実的には難しいとは思いますが。
脳梗塞を疑った際の検査
《頭部単純CT》
CTは早ければ早いほどよく、ガイドラインの推奨は20分以内とされています。

撮った後には出血やEarly CT sign、CT-ASPECTSを評価します。
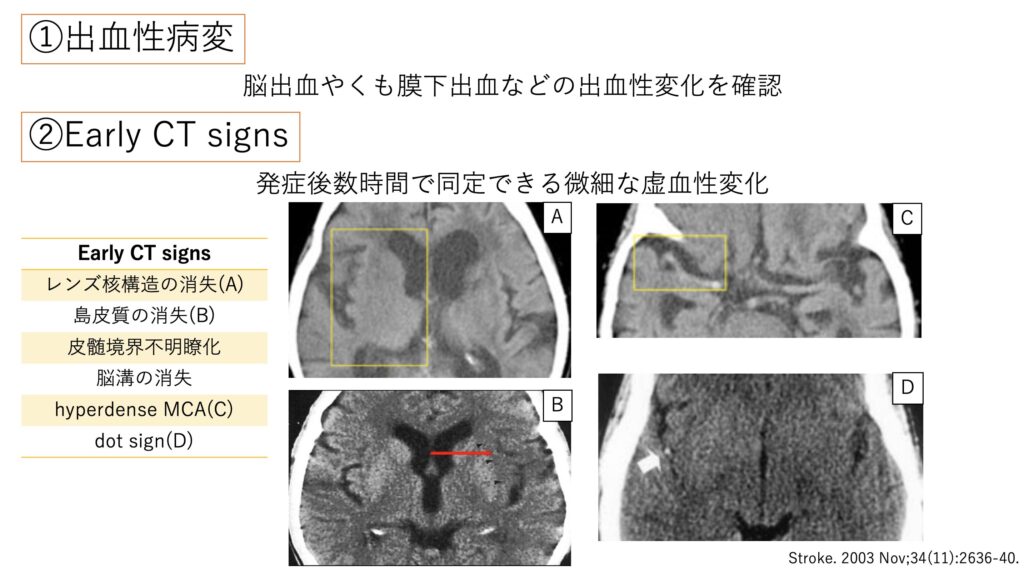
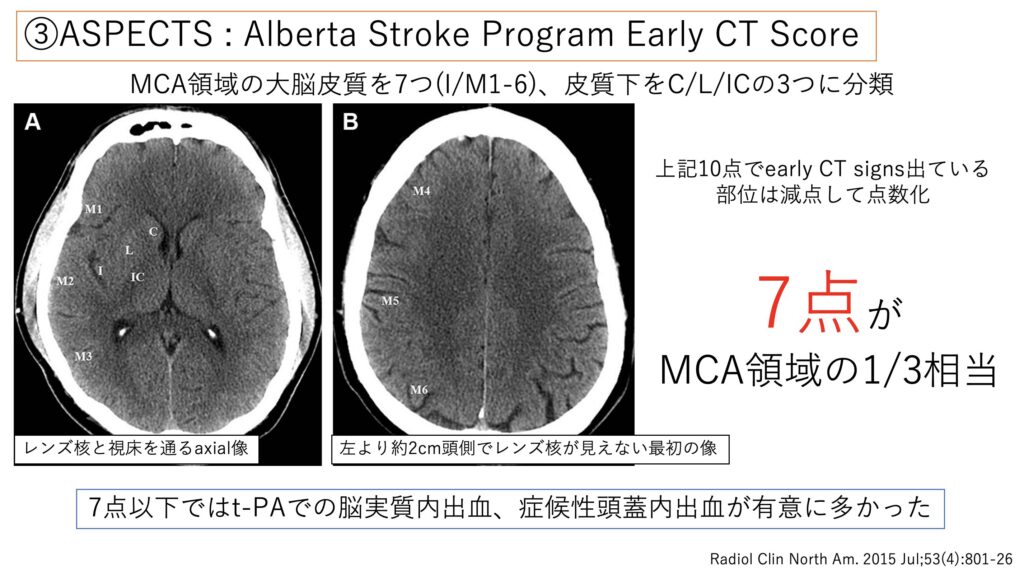
CTで広範にlowになっている場合は、減点されていき7点を下回りt-PAに伴う出血合併症リスクが高いとされています。
《頭部単純MRI》
MRIではDWI-ASPECTSとDWI/FLAIR mismatchを確認します。

報告ではCTもMRIもASPECTS変わらなかったと言いますが、やはりMRIの方が情報が詳細で見やすい印象は受けます。
正直ASPECTSは脳外科医でもかなり幅が分かれるので、実臨床では参考程度の評価になることが多いです。
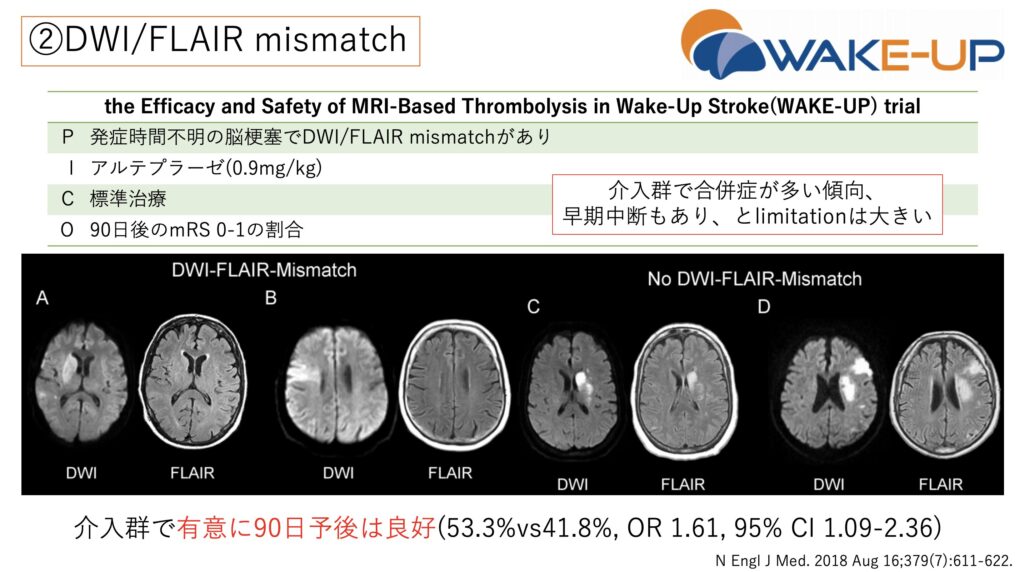

一方でDWI/FLAIR mismatchはとても重要視されます。病歴のみでは時間がどれくらい経っているのか分からない場合で、画像所見でmismatchがあるのは大きな情報になります。
発症早期であればDWIには反映されますが、まだFLAIRには反映されていないはずです。このタイミングならt-PAも考慮されるため、非常に重要です。
脳梗塞の治療
下記に示す2本柱が最も重要となります。

《t-PA》
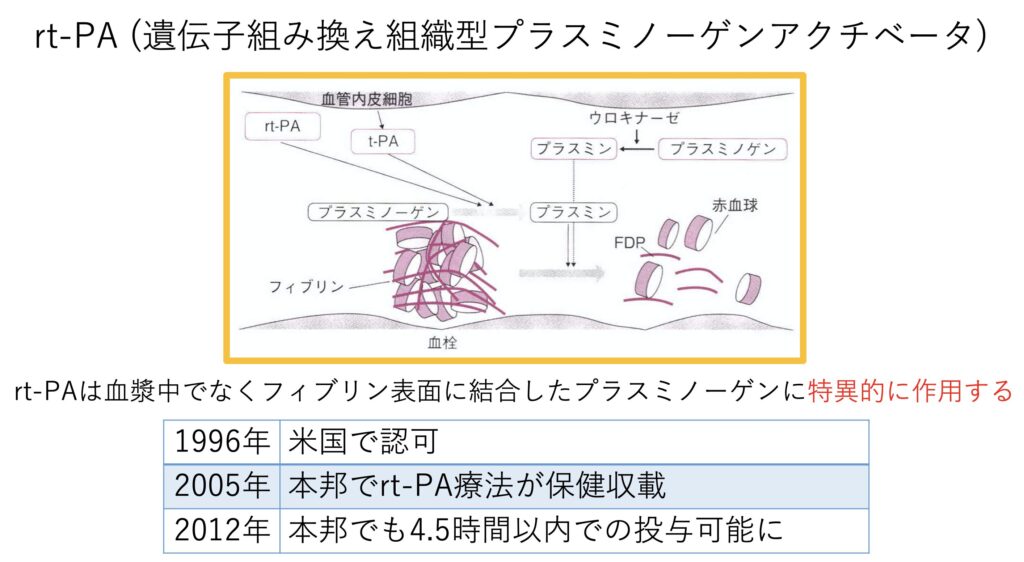
まずはt-PAですが、プラスミノーゲンに特異的に作用することで、血栓を溶解します。
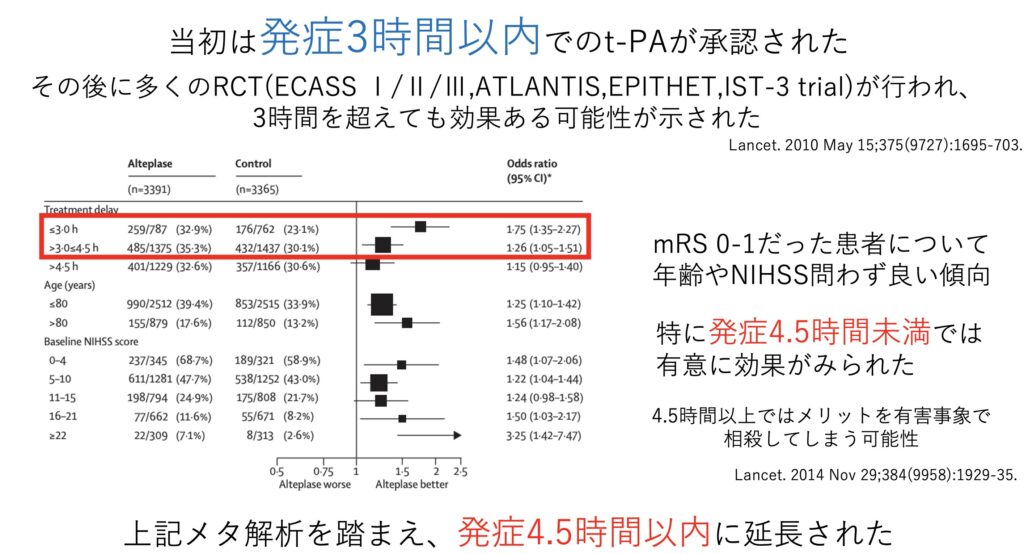
当初は発症3時間以内での使用が承認されました。
しかし多くのRCTが行われていくうちに、3時間を超えても効果がある可能性が示されました。
そしてメタ解析を経て、発症4.5時間以内という推奨に変わりました。
禁忌と慎重投与は以下の通りです。
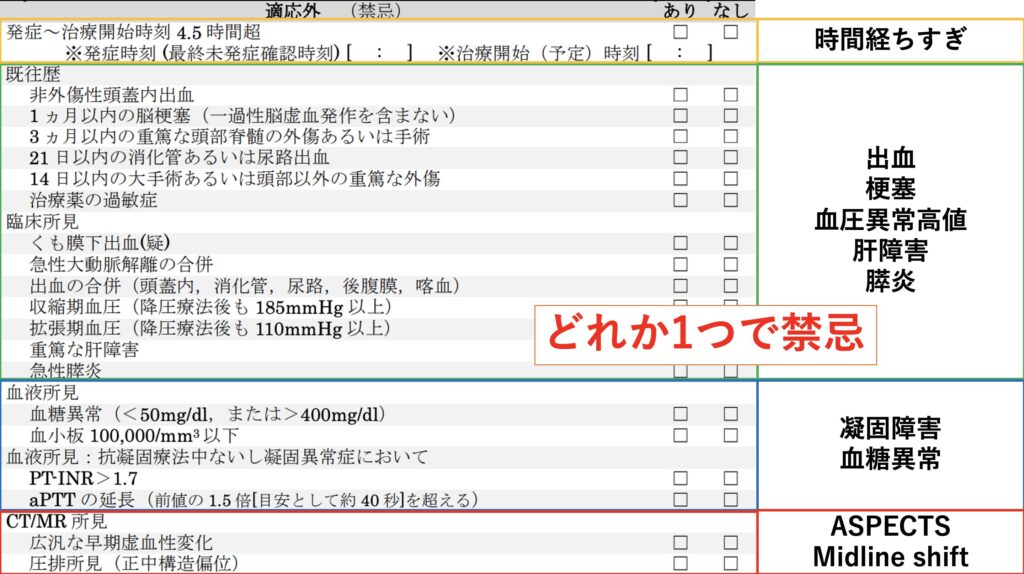
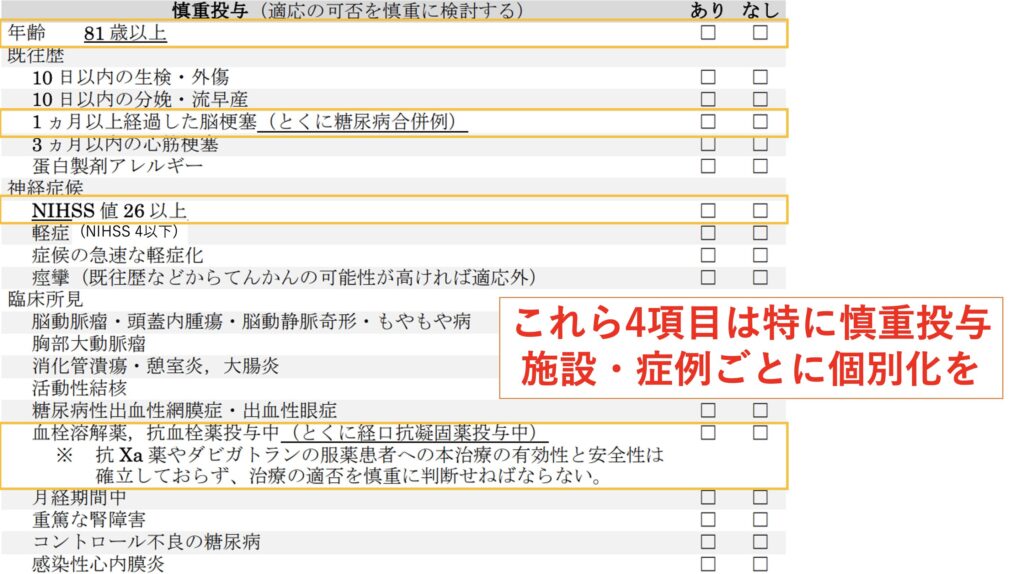
禁忌については論ずるところはありませんが、慎重投与についてはかなり施設や症例によって変わってくるところが大きいかと思います。
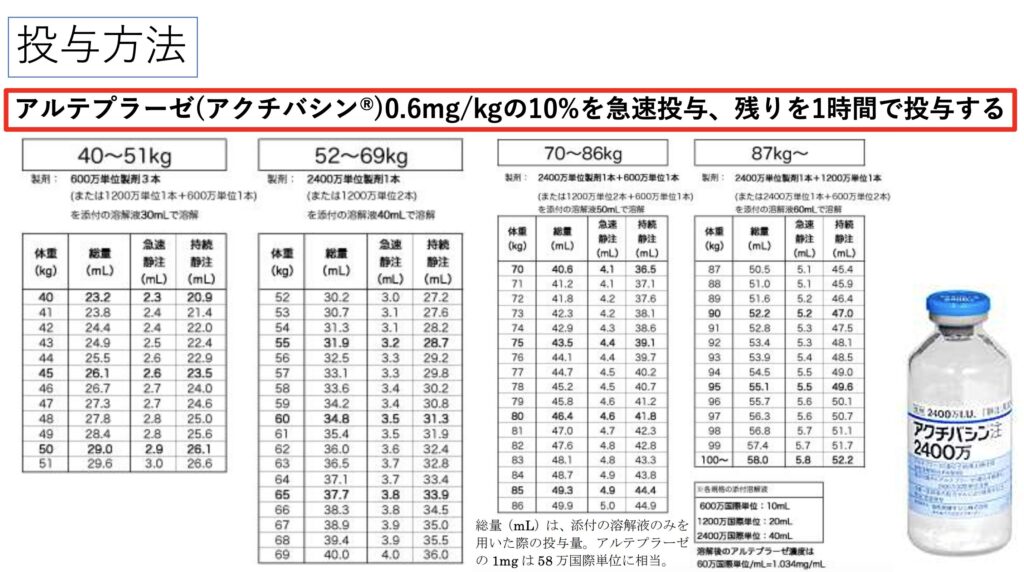
投与方法も煩雑ですが体重ごとの一覧表があるので、こちらを参照して投与します。
《血管内治療》

ホノルル国際脳卒中学会において3つの血管内治療に関するRCTがいずれも有効性を示せませんでした。
これは「ホノルルショック」と呼ばれ、期待されていた領域だけに衝撃は大きかったようです。
しかしその後のDAWN trialとDEFUSE 3 trialを受けて、血管内治療の有効性は示されるようになりました。


それぞれのinclusion criteriaがとても重要であり、これらがそのままガイドラインの推奨となっています。
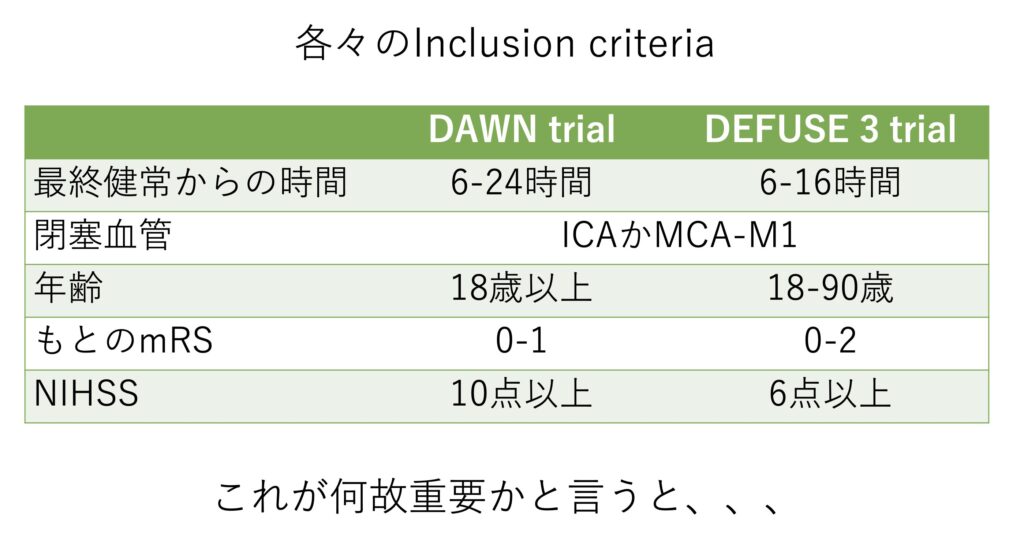

なお本邦においては虚血コア堆積という指標を使っていますが、これはRAPIDソフトウェアが必要であり使用は非現実的です。
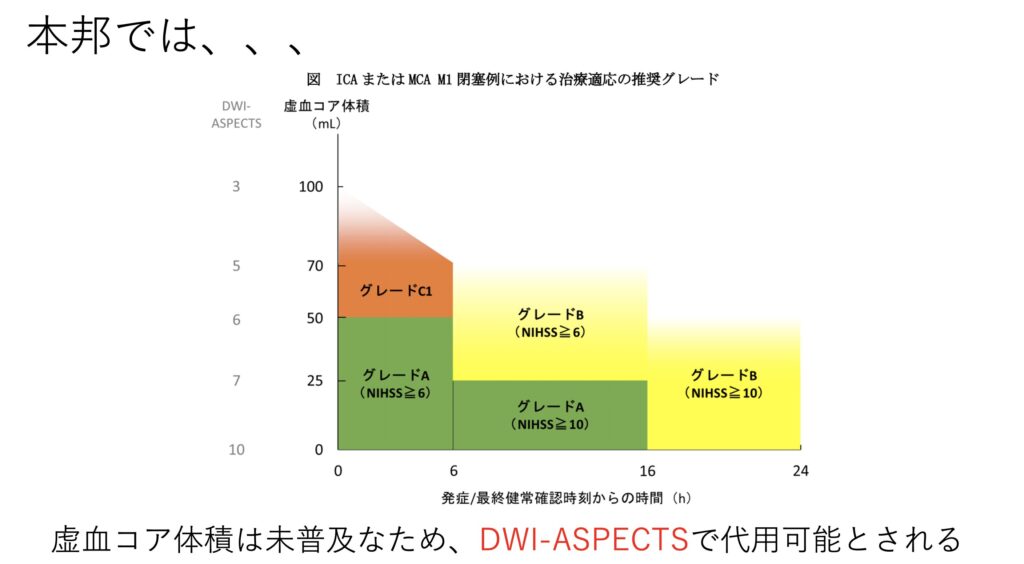
欧米では広く使われている自動計測ソフトですが、本邦では医療機器として承認されていないため大学病院などで研究レベルでしか使用できないと思われます。
そのためDWI-ASPECTSで代用して行うことが適当でしょう。
大雑把な認識としては
・元々が元気
・画像にまだ反映されていない(DWI/FLAIR mismatchあり)
・症状はしっかり出ている
症例が血管内治療の良い適応と考えられます。
またt-PAを省略する臨床研究も行われましたが、現在はまだ結果が付いてきていない領域です。

今後の追加の研究が期待されますね。
さて、いかがだったでしょうか。
特に脳梗塞は技術やガイドライン更新の状況が日進月歩であり、up dateするのが難しいですね。
エビデンスが追いついていないだけで、有効性の高い治療や新規デバイスは今後も続々と出てくると思われます。
確実に診断をつけ専門医の診療に繋げられるよう、非専門医としては鍛錬していきたいところです。
本日はこの辺で、ではでは!



コメント